Рвота у ребенка при несварении пищи
Несварение желудка у ребенка – это нарушение работы желудочно-кишечного тракта, которое характеризуется плохим перевариванием пищи. Необходимо отметить, что данное заболевание, если не начать лечение своевременно, может привести к развитию серьезных осложнений.
Несварение желудка у ребенка может быть в любом возрасте – может диагностироваться у новорожденного, у грудничка и детей более старшего возраста. В раннем возрасте развитие такого нарушения работы желудочно-кишечного тракта в некоторых случаях является вполне нормальным физиологическим процессом, так как формируется ЖКТ и налаживается работа пищеварительной системы.
Проявление такого нарушения в желудке у детей характеризуется неспецифической клинической картиной – рвота, диарея, тошнота, срыгивание во время кормления. Ввиду того что подобная симптоматика имеет место и при других гастроэнтерологических заболеваниях, родителям надо обращаться за медицинской помощью, а не проводить лечение самостоятельно, на свое усмотрение.
Лечение осуществляется посредством консервативных мероприятий: назначается диета, определенные медикаментозные средства. Не исключается и использование народных средств лечения, но только после консультации с лечащим врачом.
Развитие такого патологического процесса у детей может быть обусловлено как определенными заболеваниями, так и внешними факторами.
Что касается патологических процессов, то необходимо выделить следующие:
- панкреатит;
- гастрит;
- ГЭРБ;
- инфекционные заболевания ЖКТ;
- поражение желудка глистными инвазиями;
- кишечная инфекция;
- некоторые врожденные заболевания.
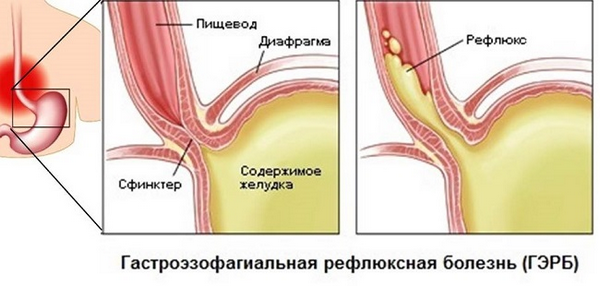
ГЭРБ
У детей до года такое нарушение довольно часто обусловлено неправильным питанием.
Относительно внешних этиологических факторов развития несварения желудка у детей, следует выделить:
- нарушение режима питания;
- несбалансированный рацион;
- непереносимость определенных продуктов питания, отдельных элементов (углеводов, белков, лактозы);
- злоупотребление фаст-фудом;
- чрезмерное количество сладкого в рационе;
- употребление сладких газированных напитков;
- переедание;
- употребление тех продуктов, которые еще не подходят по возрасту;
- раннее введение прикорма;
- неправильно подобранная смесь;
- физические нагрузки непосредственно во время употребления пищи;
- стрессы, негативная моральная обстановка;
- употребление пищи на ходу.
В редких случаях причины развития такого гастроэнтерологического заболевания этиологически установить не представляется возможным.
По характеру возникновения выделяют две формы нарушения работы ЖКТ:
- органическая;
- функциональная.
Функциональная форма, в свою очередь, разделяется на следующие:
- дискинетическая – присутствует тошнота, отрыжка, тяжесть в подложечной области;
- язвенноподобная – в клинической картине присутствуют симптомы язвенного поражения желудка;
- смешанная – присутствуют клинические признаки двух вышеописанных форм, встречается чаще всего.
Определение формы гастроэнтерологического заболевания осуществляется только врачом при помощи диагностических мероприятий и изучения анамнеза пациента.
При несварении у ребенка присутствуют следующие клинические признаки нарушения работы желудочно-кишечного тракта:
- ухудшение аппетита;
- недобор массы тела;
- частое срыгивание во время кормления;
- тошнота и рвота;
- диарея – до 10-15 раз в сутки;
- обезвоживание организма на фоне частой рвоты и жидкого стула;
- повышение температуры тела;
- ребенок может жаловаться на боли в животе;
- малыш становится вялым, отказывается от любимых блюд, игр;
- сонливость;
- озноб, лихорадка;
- постоянное ощущение жажды из-за высокой температуры.
При такой симптоматике необходимо срочно обращаться за медицинской помощью, а не проводить терапию самостоятельно.
В первую очередь проводится физикальный осмотр пациента. Данный этап диагностики следует проводить вместе с родителями, так как в силу своего возраста, малыш не может полностью обрисовать текущую клиническую картину.
В ходе первичного осмотра врач должен установить следующее:
- как питается малыш – его рацион, режим питания;
- есть ли хронические гастроэнтерологические заболевания;
- соблюдает ли ребенок режим дня.
Кроме этого, могут проводиться следующие диагностические мероприятия:
- общий и биохимический анализ крови;
- общий анализ мочи и кала;
- УЗИ брюшной полости.
На усмотрение врача диагностическая программа может меняться. Исходя из результатов клинических исследований, а также принимая во внимание данные, которые были собраны в ходе первичного осмотра, определяются дальнейшие терапевтические мероприятия.
Терапия при таком нарушении работы желудочно-кишечного тракта проводится путем консервативных мероприятий.
Врач может назначить следующие препараты:
- сорбенты;
- спазмолитики (при крайней необходимости);
- для предотвращения чрезмерного образования газов;
- противорвотные;
- для улучшения моторики желудка.
Как правило, детям до года медикаментозные средства назначают только в самых крайних случаях.
Ультразвуковое исследование брюшной полости грудничку
Обязательно назначается диетическое питание. Перечень запрещенных и разрешенных продуктов врач определяет в индивидуальном порядке.
Что касается общих рекомендаций, то диета основывается на таких рекомендациях:
- питание малыша должно быть сбалансированным;
- нужно соблюдать режим приема пищи;
- прикорм следует вводить постепенно;
- ежедневное меню обязательно должно включать в себя овощи и фрукты.
Диета должна состоять из продуктов, которые дают ребенку необходимое количество витаминов и минералов.
В большинстве случаев правильное питание и соблюдение режима дня быстро нормализуют работу желудочно-кишечного тракта и предотвращают развитие осложнений. Основой профилактики такого нарушения работы ЖКТ является правильное, сбалансированное питание малыша.
Источник

Диспепсический синдром или расстройство пищеварительной системы — распространенное явление среди детей разного возраста. Клиническая картина патологии проявляется по-разному. Детская диспепсия имеет вид раннего насыщения, отрыжки, дискомфорта, тошноты, чувства переполненности желудка, отсутствия аппетита. Не следует игнорировать подобную симптоматику или заниматься самолечением. При обнаружении признаков диспепсического синдрома необходимо обратиться за помощью педиатра. В противном случае несварение может стать причиной острой дистрофии. Если у ребенка имеется диатез или рахит, несварение может спровоцировать отит, пиелонефрит.
Этиология и классификация недуга у малышей

Несварение желудка у ребенка требует неотложного лечения. Особенно опасно, если патология протекает у детей грудного возраста. Спровоцировать признаки диспепсического синдрома у новорожденных детей могут следующие факторы:
- введение раннего прикорма;
- недоношенность;
- наличие ферментативной недостаточности;
- переедание и недоразвитость пищеварительной системы;
- большие объемы пищи, с которыми не может правиться ЖКТ.
С возрастом причины диспепсии способны меняться. В подростковом возрасте причиной развития патологии, как правило, является злоупотребление фаст-фудом, полуфабрикатами, газированными напитками, переедание, еда на ходу или всухомятку. Также провоцирующим фактором может выступать изменение гормонального фона.
Согласно утверждению детского врача Комаровского, в группе риска диспепсии находятся все дети. Чаще патология наблюдается у малышей, имеющих склонность к аллергии, анемии, рахиту, диатезу катаральному, гиповитаминозу.
В зависимости от причины развития диспепсии у детей различается несколько разновидностей данного недомогания.
Классификация диспепсического синдрома у малышей представлена таким образом:
Парентеральная
Данная форма диспепсического синдрома возникает только в том случае, если имеется основной недуг пищеварительного тракта. При лечении требуется устранение причины возникновения основного заболевания.
Простая или функциональная диспепсия
Патология способна протекать в трех разных формах. Бродильная форма проявляется после того, как начинается активность бактерий бродильного типа, а также при избытке углеводов. Гнилостная форма болезни развивается по причине большого количества мяса в рационе. Что касается жирового типа, то он возникает из-за избытка жиров в меню.
Токсическая
Подобная форма расстройства пищеварительной системы проявляется при неправильном лечении функциональной диспепсии. Усугубление общего состояния происходит на фоне инфицирования кишечной палочкой, бактериями и разнообразными вирусами.
Как быстро распознать заболевание

Поскольку каждая форма диспепсии обладает собственными особенностями, чтобы начать лечение, стоит обратиться к доктору и пройти диагностику. Необходимо обращать внимание на такие симптомы, как беспокойство, частое срыгивание, чрезмерное газообразование, колики, отсутствие аппетита.
В случае функциональной диспепсии диарея проявляется до пятнадцати раз в сутки, что чревато истощением и обезвоживанием организма. В каловых массах, имеющих жидкую консистенцию, можно рассмотреть слизь и комочки белесого или желтоватого цвета. Токсическая форма патологии имеет яркие проявления: синюшность или бледность кожного покрова, высокая температура тела, судороги, обильная и частая рвота, обморок, пониженное давление. В данной ситуации нужная экстренная помощь медиков.
Диагностика и нормализация пищеварения

Когда у малыша возникает симптоматика диспепсии, важно срочно обратиться к доктору. Чтобы исключить течение таких патологий, как энтерит, колит, ферментопатия, гельминтоз, дисбактериоз, проводится обследование следующими способами:
- рН-метрия;
- рентген и УЗИ желудка;
- электрогастрография;
- зондирование – желудочное, дуоденальное;
- эзофагогастродуоденоскопия.
Проводится копрограмма, бактериальный посев каловых масс, анализ кала на гельминты и Хеликобактер Пилори, сдается моча и кровь на ферменты.

Вылечить простую диспепсию у ребенка можно в домашних условиях. В первую очередь необходимо соблюдать строгую диету. Чтобы избежать обезвоживания, нужно принимать специальные растворы – Оралит, Регидрон, глюкозу и хлорид натрия. Что касается дозировки, то ее нужно определять в соответствии с формулой: 150 миллилитров жидкости на 1 кг тела.
Для восстановления микрофлоры прописывают специальные эубиотики: Лактиале Беби, Бифидум, Линекс, а также Бифиформ. Симптоматическая терапия выбирается в зависимости от признаков патологии. Если имеется метеоризм, назначают такие препараты: Смекта, Атоксил и Энтеросгель. От коликов спасают клизмы с валерианой, специальные компрессы. Чтобы нормализовать пищеварительный процесс, прописывают Панкреатин, Креон. Также используются Дигестал, Мезим, Фестал.

В случае токсической формы несварения желудка лечение проводится в условиях стационара. В подобных условиях предпринимается ряд действий в определенном порядке: промывание полости желудка, обильное питье, регидратация лекарственными средствами, прием антибиотиков, проведение нормализации микрофлоры. Кроме этого, больному вводят жаропонижающие, сердечно-сосудистые и противосудорожные средства, которые способны устранить патогенную клиническую картину. Излечить функциональное расстройство можно в течение нескольких суток.
Детское несварение считается опасным явлением, требующим экстренного лечения. Не рекомендуется самостоятельно лечить ребенка. Необходимо обратиться к педиатру или гастроэнтерологу и строго придерживаться предписаний врача.
Источник
Пища как причина рвоты
Перед наступлением рвотного позыва человек чувствует ее приближение по характерным признакам – учащается сердцебиение, возникает тошнота, легкое головокружение. Сразу после того, как он начинает рвать, ему становится значительно лучше, так как желудок освободился от остатков непереваренной пищи.
Именно поэтому наиболее опасной считается рвота у новорожденных и детей младшего возраста. Они не могут сообщить родителям о том, что их тошнит, или отказаться от употребления пищи, ведь многих малышей родители заставляют кушать насильно.
Если ребенка тошнит после еды, в большинстве случаев причины могут быть связаны с употреблением пищи. Некоторые родители могут обильное срыгивание после еды воспринимать за рвоту. Это происходит потому, что во время еды малыш проглотил слишком много воздуха.
Причины рвотного рефлекса могут быть и другими:
- Переедание, особенно тяжелой пищи.
- Родители заставляют ребенка есть насильно.
- Употребление слишком жирной пищи.
- Введение в детский рацион нового продукта питания.
- Аллергия на определенные продукты.
В таких случаях может возникать однократная рвота сразу после еды, общее состояние и самочувствие ребенка при этом не ухудшаются. Особого лечения не требуется, все, что нужно сделать родителям, – подкорректировать питание своего малыша. Но если рвотные позывы возникают после каждого приема пищи, это может свидетельствовать о развитии определенного заболевания.
Причины появления рвотного рефлекса у детей после еды
Наиболее частые причины рвоты у детей после приёма еды:
- Ребёнок съел выше рекомендуемой нормы. Наблюдается единичное очищение желудка, через минут десять ребёнок чувствует себя хорошо, его ничего не беспокоит. Лучше ограничить употребление еды на час.
- Кормление тяжёлыми, жирными продуктами питания. Происходит несварение, еда выводится естественным методом через рот.
- При кормлении насильно возникают рвотные позывы.
- При несварении нововведённых продуктов питания. Возможно развитие однократного рвотного рефлекса, сопровождающегося диареей, слабостью. Если процесс происходит после каждого приёма нового продукта, обратитесь к терапевту. Рекомендуется соблюдать плавный переход к незнакомой еде – возникает устойчивая аллергическая форма.
- Наличие пищевой аллергии. Если после еды возникает муть, это признак развития аллергической реакции организма на еду, напитки. Можно заметить на теле покраснения, пятна, лёгкий отёк. Больной может жаловаться на зуд, чихать, вести себя беспокойно, появляется диарея. Рекомендуется при первых признаках обратиться к участковому педиатру, сдать анализы, проконсультироваться по поводу подходящего лечения, даже если процесс повторяется раз в неделю. Следует отказаться от еды, от смеси, вызывающей аллергическую реакцию.
- Рвотный процесс сразу в бассейне, в водоёме, после моря свидетельствует, что ребёнок наглотался воды.
- Характерен процесс при соплях, после плача – содержимое носа попадает в гортань, вызывая раздражение.
Рвота после еды происходит однократно, повторная случается иногда. Ребёнок после процесса высвобождения содержимого желудка чувствует себя хорошо, не вялый, повышение температуры, прочие показатели, характерные для заболевания, не наблюдаются. Если рвотный рефлекс происходит после каждого приёма еды, причины рекомендуется искать в организме, делать необходимые анализы для обнаружения заболевания, вызывающего рвоту.
Рвота как признак заболевания
Многократная рвота, которая возникает после каждого приема пищи, может быть признаком патологических процессов в детском организме. К таким заболеваниям относятся:
- болезни желудочно-кишечного тракта – гастрит, язва, кишечная инфекция;
- пищевое отравление в результате употребления некачественных или просроченных продуктов или отравление химическими веществами;
- аппендицит, воспаление желчного пузыря и поджелудочной железы;
- укачивание (морская болезнь) при слабом вестибулярном аппарате;
- менингит, энцефалит, травмы головы;
- постоянное пребывание ребенка в нервной обстановке, частые стрессы;
- ротавирусная инфекция;
- пилоростеноз;
- пневмония, бронхит, ОРВИ.
Также рвотный рефлекс при приеме пищи или сразу после нее может быть реакцией на смену климатических условий. В таких случаях может возникать и рвота у ребенка через 3 часа после еды. Это связано с тем, что организм еще не успел адаптироваться к новой обстановке, что и выражается в защитной реакции.
Общее описание патологии
Желудок – это орган, в котором переваривается пища. Объем желудка у взрослого может доходить до 3 литров, у маленьких детей этот показатель на порядок меньше. Еда поступает в полость желудка через пищевод и раскладывается на отдельные элементы – белки, жир и углеводы. Если организму необходима энергия, то мозг дает сигнал желудку, в котором начинает увеличиваться уровень соляной кислоты, которая необходима для переработки пищи. Этот процесс может протекать с разной скоростью, углеводы способны переработаться всего за 2 часа, в то время как переваривание жиров может занять до 5 часов.
Если желудок перестает переваривать пищу или же переваривает ее не в полном объеме, то такое состояние называется диспепсией. При этом возникают такие неприятные симптомы, как приступы тошноты, ощущение тяжести в желудке и чувство его постоянной наполненности. Если вовремя не диагностировать эту болезнь и не начать лечение, то последствия могут быть достаточно серьезными.
Диспепсия часто наблюдается у людей, которые злоупотребляют полуфабрикатами и продуктами быстрого питания.
Симптомы рвоты при заболеваниях
В случае если рвотные позывы и тошнота после еды не вызывают общее ухудшение самочувствия ребенка или повышение температуры тела, в большинстве случаев они вызваны пищевыми факторами. Если же рвота является признаком развивающего заболевания, к ней часто добавляются и другие симптомы, которые помогут правильно поставить диагноз.
При пищевых отравлениях, кишечных инфекциях чаще всего возникают многочисленные рвотные позывы, которые сопровождаются диареей и повышением температуры тела. При аллергической реакции также могут появляться покраснения, высыпания, зуд кожи.
При пилоростенозе у маленького ребенка наблюдается непереносимость грудного молока, обильная рвота после каждого кормление обезвоживание организма низкая прибавка массы тела.
Если рвотные приступы спровоцированы острыми респираторными инфекциями, к ним добавляются дополнительные признаки – кашель, насморк, покраснение горла, высокая температура.
Острый приступ аппендицита можно определить по таким характерным признакам, как появление тошноты, рвоты, резких болей в животе. При менингитах, энцефалитах, травмах головного мозга наблюдаются постоянные рвотные приступы, которые совершенно не облегчают состояние малыша. К ним могут добавляться интенсивные головные боли и головокружение, судороги.
Разновидности заболевания и способы диагностики
Диспепсия может быть двух видов – функциональная и органическая.
, поэтому все признаки болезни выражены ярче.
Диагноз ставится на основании жалоб больного, тщательного осмотра и данных разных видов обследования. Очень часто для подтверждения диагноза назначают УЗИ пищеварительных органов, а также томографию. Если есть подозрения на злокачественные новообразования, то пациенту назначают рентгенографию. Внутреннюю часть полости желудка исследуют эндоскопом, часто одновременно берут биопсию. В обязательном порядке проводят тест на присутствие в желудке особых бактерий, которые провоцируют развитие язвы.
Больному назначают и лабораторные анализы, такие как анализ крови, анализ мочи и анализ кала на содержание скрытой крови, и присутствие пищевых волокон.
Когда необходима врачебная помощь
При внезапной, но единичной рвоте у ребенка, которая не сопровождается повышением температуры тела или другими изменениями в его состоянии, можно обойтись и без вызова врача. Скорее всего, причиной является употребляемая пища или переедание. Родителям нужно дать малышу адсорбирующий препарат и внимательно наблюдать за его состоянием.
Если же рвотные приступы сопровождаются жаром, слабостью, вялостью, обязательно нужно показать ребенка педиатру. Срочно нужно обращаться за медицинской помощью в тех случаях, когда рвота возникает несколько раз, началась лихорадка, стул стал жидким или же отсутствует на протяжении более 12 часов.
Также поводом для срочного визита в больницу считается появление в каловой или рвотной массе примесей крови, употребление малышом перед приступом лекарственных препаратов, химических веществ, просроченных, консервированных продуктов или грибов.
Когда звонить в скорую?
Нельзя медлить, если рвота сопровождается следующими состояниями:
- эпилептические припадки;
- потеря сознания;
- судороги;
- примеси крови в рвотных массах;
- в пищеводе находится инородное тело;
- сильная боль в животе либо груди.
Неотложная помощь необходима, если малыш получил травму головы, отравился лекарственными препаратами либо средствами бытовой химии.
Основные методы лечения
Лечение тошноты и рвоты, которые возникают у детей после еды, напрямую зависит от их причины. Первое, что нужно сделать родителям – успокоиться и ни в коем случае не впадать в панику. Не нужно самостоятельно давать малышу какие-либо лекарственные препараты до приезда врача. Это может только усугубить его состояние.
Необходимо позаботиться о том, чтобы у малыша не началось обезвоживание организма – для этого ему дают регидрон, теплую воду, раствор столовой ложки сахара и соли на 1 л теплой воды или же слабую марганцовку. Жидкость следует пить маленькими глоточками каждые 15 минут. Ни в коем случае не нужно давать ребенку пищу – он должен находиться исключительно на питьевой диете как минимум несколько дней после приступов.
При ротавирусной и кишечной инфекции лечение назначает только доктор. Пищевое или химическое отравление требует срочного очищения содержимого желудка. Для этого можно давать ребенку небольшими порциями раствор регидрона, энтеросгель, немного подождать и попытаться вызвать искусственную рвоту. И обязательно вызвать врача, особенно если после всех мероприятий состояние малыша не улучшилось.
В случае острого приступа аппендицита, необходимо срочно вызывать бригаду скорой помощи, так как промедление в таком случае очень опасно. Не нужно давать ребенку медикаменты – они могут снять острые приступы боли, что существенно затруднит постановку диагноза.
Установить причину рвоты и тошноты может только специалист – педиатр или гастроэнтеролог, который проведет все необходимые исследования и назначит лечение. Родителям важно помнить, что самолечение в таких случаях недопустимо.
Опасные симптомы и состояния
Рвота у грудных деток — опасна для жизни малыша
Рвота непереваренной пищей может быть симптомом опасной патологии, угрожающей жизни ребенка. Родителям необходимо отслеживать другие патологические проявления для того, чтобы вовремя заподозрить состояние, требующее неотложной помощи.
К опасным признакам относят:
- Лихорадку с высокой температурой тела.
- Острые боли в животе.
- Нарушение сознания у ребенка: отсутствие реакции на окружающую обстановку, нарушение речи, ступор.
- Сильная слабость.
- Мышечные судороги.
Помимо общих опасных симптомов существуют специальные критерии неотложных состояний у детей разных возрастных групп. Опасные признаки у детей до шести лет:
- Одновременное появление рвоты и диареи.
- Резкий выброс рвотных масс.
- Появление симптомов обезвоживания: морщинистая кожа, сухость слизистой оболочки рта, раздражительность, слабый пульс, нарушение сознания.
- Непрекращающаяся рвота на протяжении двух-трех часов.
- Температура тела выше 38 °C.
- Отсутствие мочеиспускания на протяжении нескольких часов.
Опасные признаки у детей старше шести лет:
- Рвота в течение суток.
- Температура тела выше 39 °C.
- Признаки обезвоживания и нарушения сознания.
- Сильные головные боли.
- Появление крови в рвоте.
- Учащенное сердцебиение и поверхностное дыхание.
Особенности рвоты у грудничков
Рвота без повышения температуры у ребенка первого года жизни может быть спровоцирована практически всеми перечисленными выше причинами. Однако важно учитывать ряд особенностей такого состояния у грудничков.
В первую очередь, следует отличать рвоту от срыгивания. Срыгивания являются абсолютно нормальным явлением для грудных детей. В норме здоровый грудничок может срыгивать объем до 2 столовых ложек после каждого кормления и один раз в день допустимо обильное срыгивание фонтаном. В первые недели неопытная мама может думать, что малыш срыгнул очень много, практически все съеденное, и принимать это за рвоту, тем более что состояние грудничка сложно оценить, у крошки нет возможности пожаловаться, что его тошнит.
Чтобы не спутать срыгивание со рвотой, обратите внимание на следующие признаки:
- пролейте две столовых ложки воды на пеленку или простынь, оцените объем пятна. Это нормальный объем срыгивания для вашего малыша.
- рвота сопровождается напряжением мышц живота, рвотным спазмом, срыгивание же происходит без усилий, самопроизвольно
- срыгивания не причиняют малышу сильного беспокойства. Он может быть немного недоволен в процессе срыгивания, но после снова готов улыбаться и гулить. После рвоты как правило ребенок вялый, сонный, вы можете наблюдать у него бледность и испарину
- рвотные массы имеют характерный запах
Кроме перечисленных выше общих причин, у детей до года могут быть отдельные причины возникновения рвоты без температуры:
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ), чаще всего называемая просто «рефлюкс» — при этом заболевании происходит заброс содержимого желудка в прищевод, что провоцирует обильную рвоту
- стеноз превратника — в этом случае вследствие излишнего утолщения мышц желудка и кишечника нарушается процесс продвижения пищи. Стеноз привратника может сопровождаться фонтанной (очень сильной) рвотой.
Оба эти заболевания вызваны нарушением функционирования различных мышц, отвечающих за работу ЖКТ. И в обоих случаях рвота будет не одно- или двукратной, а повторяющейся в течение нескольких дней. В этом случае необходимо обратиться к врачу и далее решать с ним вопросы диагностики.
Настоятельно рекомендуем ознакомиться со следующим видео
Особенности диеты при рвоте у грудничков
Если вам малыш находится на грудном вскармливании и у него начинается рвота, согласно рекомендациям ВОЗ и Юнисеф, грудное вскармливание можно и нужно продолжать. Даже если мать сама испытывает симптомы пищевого отравления, она все равно может кормить грудью, токсины через молоко не передаются. Грудное молоко на 95% состоит из воды и является самой легко усваиваемой жидкостью для ребенка, поэтому оно эффективно предотвращает обезвоживание. Но нужно помнить, что после рвотные спазмы привели желудок в раздраженное состояние и он не может принять большой объем пищи, поэтому грудь стоит давать очень малыми порциями, практически по нескольку глотков.
( 1 оценка, среднее 4 из 5 )
Источник
