Рвота при несварении желудка у ребенка
Несварение желудка у ребенка – это нарушение работы желудочно-кишечного тракта, которое характеризуется плохим перевариванием пищи. Необходимо отметить, что данное заболевание, если не начать лечение своевременно, может привести к развитию серьезных осложнений.
Несварение желудка у ребенка может быть в любом возрасте – может диагностироваться у новорожденного, у грудничка и детей более старшего возраста. В раннем возрасте развитие такого нарушения работы желудочно-кишечного тракта в некоторых случаях является вполне нормальным физиологическим процессом, так как формируется ЖКТ и налаживается работа пищеварительной системы.
Проявление такого нарушения в желудке у детей характеризуется неспецифической клинической картиной – рвота, диарея, тошнота, срыгивание во время кормления. Ввиду того что подобная симптоматика имеет место и при других гастроэнтерологических заболеваниях, родителям надо обращаться за медицинской помощью, а не проводить лечение самостоятельно, на свое усмотрение.
Лечение осуществляется посредством консервативных мероприятий: назначается диета, определенные медикаментозные средства. Не исключается и использование народных средств лечения, но только после консультации с лечащим врачом.
Развитие такого патологического процесса у детей может быть обусловлено как определенными заболеваниями, так и внешними факторами.
Что касается патологических процессов, то необходимо выделить следующие:
- панкреатит;
- гастрит;
- ГЭРБ;
- инфекционные заболевания ЖКТ;
- поражение желудка глистными инвазиями;
- кишечная инфекция;
- некоторые врожденные заболевания.
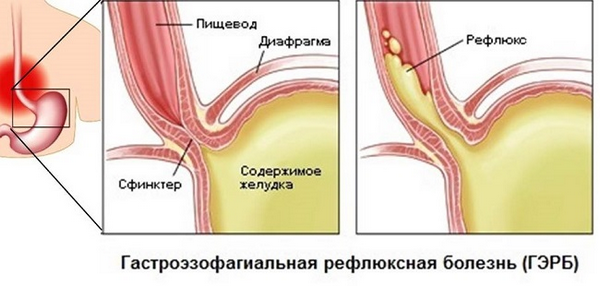
ГЭРБ
У детей до года такое нарушение довольно часто обусловлено неправильным питанием.
Относительно внешних этиологических факторов развития несварения желудка у детей, следует выделить:
- нарушение режима питания;
- несбалансированный рацион;
- непереносимость определенных продуктов питания, отдельных элементов (углеводов, белков, лактозы);
- злоупотребление фаст-фудом;
- чрезмерное количество сладкого в рационе;
- употребление сладких газированных напитков;
- переедание;
- употребление тех продуктов, которые еще не подходят по возрасту;
- раннее введение прикорма;
- неправильно подобранная смесь;
- физические нагрузки непосредственно во время употребления пищи;
- стрессы, негативная моральная обстановка;
- употребление пищи на ходу.
В редких случаях причины развития такого гастроэнтерологического заболевания этиологически установить не представляется возможным.
По характеру возникновения выделяют две формы нарушения работы ЖКТ:
- органическая;
- функциональная.
Функциональная форма, в свою очередь, разделяется на следующие:
- дискинетическая – присутствует тошнота, отрыжка, тяжесть в подложечной области;
- язвенноподобная – в клинической картине присутствуют симптомы язвенного поражения желудка;
- смешанная – присутствуют клинические признаки двух вышеописанных форм, встречается чаще всего.
Определение формы гастроэнтерологического заболевания осуществляется только врачом при помощи диагностических мероприятий и изучения анамнеза пациента.
При несварении у ребенка присутствуют следующие клинические признаки нарушения работы желудочно-кишечного тракта:
- ухудшение аппетита;
- недобор массы тела;
- частое срыгивание во время кормления;
- тошнота и рвота;
- диарея – до 10-15 раз в сутки;
- обезвоживание организма на фоне частой рвоты и жидкого стула;
- повышение температуры тела;
- ребенок может жаловаться на боли в животе;
- малыш становится вялым, отказывается от любимых блюд, игр;
- сонливость;
- озноб, лихорадка;
- постоянное ощущение жажды из-за высокой температуры.
При такой симптоматике необходимо срочно обращаться за медицинской помощью, а не проводить терапию самостоятельно.
В первую очередь проводится физикальный осмотр пациента. Данный этап диагностики следует проводить вместе с родителями, так как в силу своего возраста, малыш не может полностью обрисовать текущую клиническую картину.
В ходе первичного осмотра врач должен установить следующее:
- как питается малыш – его рацион, режим питания;
- есть ли хронические гастроэнтерологические заболевания;
- соблюдает ли ребенок режим дня.
Кроме этого, могут проводиться следующие диагностические мероприятия:
- общий и биохимический анализ крови;
- общий анализ мочи и кала;
- УЗИ брюшной полости.
На усмотрение врача диагностическая программа может меняться. Исходя из результатов клинических исследований, а также принимая во внимание данные, которые были собраны в ходе первичного осмотра, определяются дальнейшие терапевтические мероприятия.
Терапия при таком нарушении работы желудочно-кишечного тракта проводится путем консервативных мероприятий.
Врач может назначить следующие препараты:
- сорбенты;
- спазмолитики (при крайней необходимости);
- для предотвращения чрезмерного образования газов;
- противорвотные;
- для улучшения моторики желудка.
Как правило, детям до года медикаментозные средства назначают только в самых крайних случаях.
Ультразвуковое исследование брюшной полости грудничку
Обязательно назначается диетическое питание. Перечень запрещенных и разрешенных продуктов врач определяет в индивидуальном порядке.
Что касается общих рекомендаций, то диета основывается на таких рекомендациях:
- питание малыша должно быть сбалансированным;
- нужно соблюдать режим приема пищи;
- прикорм следует вводить постепенно;
- ежедневное меню обязательно должно включать в себя овощи и фрукты.
Диета должна состоять из продуктов, которые дают ребенку необходимое количество витаминов и минералов.
В большинстве случаев правильное питание и соблюдение режима дня быстро нормализуют работу желудочно-кишечного тракта и предотвращают развитие осложнений. Основой профилактики такого нарушения работы ЖКТ является правильное, сбалансированное питание малыша.
Источник

Диспепсический синдром или расстройство пищеварительной системы — распространенное явление среди детей разного возраста. Клиническая картина патологии проявляется по-разному. Детская диспепсия имеет вид раннего насыщения, отрыжки, дискомфорта, тошноты, чувства переполненности желудка, отсутствия аппетита. Не следует игнорировать подобную симптоматику или заниматься самолечением. При обнаружении признаков диспепсического синдрома необходимо обратиться за помощью педиатра. В противном случае несварение может стать причиной острой дистрофии. Если у ребенка имеется диатез или рахит, несварение может спровоцировать отит, пиелонефрит.
Этиология и классификация недуга у малышей

Несварение желудка у ребенка требует неотложного лечения. Особенно опасно, если патология протекает у детей грудного возраста. Спровоцировать признаки диспепсического синдрома у новорожденных детей могут следующие факторы:
- введение раннего прикорма;
- недоношенность;
- наличие ферментативной недостаточности;
- переедание и недоразвитость пищеварительной системы;
- большие объемы пищи, с которыми не может правиться ЖКТ.
С возрастом причины диспепсии способны меняться. В подростковом возрасте причиной развития патологии, как правило, является злоупотребление фаст-фудом, полуфабрикатами, газированными напитками, переедание, еда на ходу или всухомятку. Также провоцирующим фактором может выступать изменение гормонального фона.
Согласно утверждению детского врача Комаровского, в группе риска диспепсии находятся все дети. Чаще патология наблюдается у малышей, имеющих склонность к аллергии, анемии, рахиту, диатезу катаральному, гиповитаминозу.
В зависимости от причины развития диспепсии у детей различается несколько разновидностей данного недомогания.
Классификация диспепсического синдрома у малышей представлена таким образом:
Парентеральная
Данная форма диспепсического синдрома возникает только в том случае, если имеется основной недуг пищеварительного тракта. При лечении требуется устранение причины возникновения основного заболевания.
Простая или функциональная диспепсия
Патология способна протекать в трех разных формах. Бродильная форма проявляется после того, как начинается активность бактерий бродильного типа, а также при избытке углеводов. Гнилостная форма болезни развивается по причине большого количества мяса в рационе. Что касается жирового типа, то он возникает из-за избытка жиров в меню.
Токсическая
Подобная форма расстройства пищеварительной системы проявляется при неправильном лечении функциональной диспепсии. Усугубление общего состояния происходит на фоне инфицирования кишечной палочкой, бактериями и разнообразными вирусами.
Как быстро распознать заболевание

Поскольку каждая форма диспепсии обладает собственными особенностями, чтобы начать лечение, стоит обратиться к доктору и пройти диагностику. Необходимо обращать внимание на такие симптомы, как беспокойство, частое срыгивание, чрезмерное газообразование, колики, отсутствие аппетита.
В случае функциональной диспепсии диарея проявляется до пятнадцати раз в сутки, что чревато истощением и обезвоживанием организма. В каловых массах, имеющих жидкую консистенцию, можно рассмотреть слизь и комочки белесого или желтоватого цвета. Токсическая форма патологии имеет яркие проявления: синюшность или бледность кожного покрова, высокая температура тела, судороги, обильная и частая рвота, обморок, пониженное давление. В данной ситуации нужная экстренная помощь медиков.
Диагностика и нормализация пищеварения

Когда у малыша возникает симптоматика диспепсии, важно срочно обратиться к доктору. Чтобы исключить течение таких патологий, как энтерит, колит, ферментопатия, гельминтоз, дисбактериоз, проводится обследование следующими способами:
- рН-метрия;
- рентген и УЗИ желудка;
- электрогастрография;
- зондирование – желудочное, дуоденальное;
- эзофагогастродуоденоскопия.
Проводится копрограмма, бактериальный посев каловых масс, анализ кала на гельминты и Хеликобактер Пилори, сдается моча и кровь на ферменты.

Вылечить простую диспепсию у ребенка можно в домашних условиях. В первую очередь необходимо соблюдать строгую диету. Чтобы избежать обезвоживания, нужно принимать специальные растворы – Оралит, Регидрон, глюкозу и хлорид натрия. Что касается дозировки, то ее нужно определять в соответствии с формулой: 150 миллилитров жидкости на 1 кг тела.
Для восстановления микрофлоры прописывают специальные эубиотики: Лактиале Беби, Бифидум, Линекс, а также Бифиформ. Симптоматическая терапия выбирается в зависимости от признаков патологии. Если имеется метеоризм, назначают такие препараты: Смекта, Атоксил и Энтеросгель. От коликов спасают клизмы с валерианой, специальные компрессы. Чтобы нормализовать пищеварительный процесс, прописывают Панкреатин, Креон. Также используются Дигестал, Мезим, Фестал.

В случае токсической формы несварения желудка лечение проводится в условиях стационара. В подобных условиях предпринимается ряд действий в определенном порядке: промывание полости желудка, обильное питье, регидратация лекарственными средствами, прием антибиотиков, проведение нормализации микрофлоры. Кроме этого, больному вводят жаропонижающие, сердечно-сосудистые и противосудорожные средства, которые способны устранить патогенную клиническую картину. Излечить функциональное расстройство можно в течение нескольких суток.
Детское несварение считается опасным явлением, требующим экстренного лечения. Не рекомендуется самостоятельно лечить ребенка. Необходимо обратиться к педиатру или гастроэнтерологу и строго придерживаться предписаний врача.
Источник
Под несварением желудка понимают органическое или функциональное расстройство, которое развилось на фоне ухудшения моторной или эвакуаторной функции желудка. В медицине данное состояние определяется как диспепсия. Расстройство диагностируется у 13–40% детей, чаще всего от него страдают малыши до 2 лет.
Такое широкое распространение диспепсии у деток трактуется анатомическими и физиологическими особенностями строения желудочно-кишечного тракта, нервной системы, работы обменных процессов. Несварение желудка у ребенка может возникать под воздействием многих факторов и сопровождать многие состояния, поэтому расстройство считается гетерогенным и полиэтиологичным.
Причины несварения желудка
Синдром диспепсии у детей считается предварительным диагнозом, поскольку при детальном обследовании может обнаружиться органическая патология. При органической диспепсии есть анатомические изменения, которые могут быть вызваны гастритом, язвенной болезнью, панкреатитом, холециститом, нарушением сократительной способности желчевыводящих путей.
При диспепсии функциональной не удается выявить органическую патологию, то есть заболевание спровоцировано нарушением двигательной функции органов пищеварительного тракта. Если ребенок не получает адекватную терапию, то функциональные нарушения могут перерасти в органические, например, разовьется колит, ГЭРБ (гастроэзофагеальная рефлюксная болезнь), гастрит.
Определить органическую патологию, которая и привела к несварению желудка, удается в 5–10% случаев от всех обращений, а значит, что 90–95% детей сталкиваются с функциональной диспепсией, поэтому речь далее пойдет о ней. Функциональная диспепсия может проходить в нескольких формах. При простой диспепсии выявляется только расстройство пищеварительной функции.
При токсической форме дополнительно обнаруживается эксикоз и токсикоз. Диспепсия парентеральная появляется на фоне прочего заболевания, к примеру, гриппа, пневмонии или отита. Функциональная диспепсия проявляется по-разному. Выделяют язвенноподобный вариант, при котором боли вверху живота и проходят они после еды или приема препаратов, нейтрализующих соляную кислоту или препятствующих ее синтезу.
Рефлюксоподобный вариант вызывает отрыжку, изжогу, рвоту, тошноту, срыгивания, вздутие живота. Боли в эпигастральной области более выражены после приема пищи, есть повышенное газообразование и непереносимость некоторой пищи (жирной, молочной) при дискинетическом варианте течения. При неспецифической функциональной диспепсии наблюдаются прочие симптомы, не относящиеся к упомянутым вариантам.
При расстройстве желудка важно не допустить обезвоживания.
Функциональная диспепсия развивается из-за ухудшения нейрогуморальной регуляции двигательной активности верхних отделов ЖКТ и висцеральной гиперчувствительности. Сбой возможен на любом уровне контролирующей системы, например, на центральном (нарушена работа ЦНС), периферическом (не доходят импульсы по проводящим путям), местном (рецепторы невосприимчивы).
Простая диспепсия у грудничков чаще всего появляется из-за алиментарных нарушений, таких как переедание, однообразный рацион, изменение диеты кормящей матерью, добавление новых продуктов, перевод на искусственную смесь. Маленьким детям сложно переходить на другую пищу (а может быть и рано, поскольку пищеварительная система еще не созрела), поэтому и возникает диспепсия.
У младенцев возраста несварение желудка может быть вызвано перегреванием, поскольку с потом выходят электролиты и снижается кислотность желудочного секрета. У детей постарше простая диспепсия может возникнуть после употребления фастфуда, газировки, из-за употребления пищи в разное время (нет режима), повышенных учебных нагрузок, стрессов.

В некоторых случаях диспепсия спровоцирована заражением паразитами
Токсическая диспепсия может стать осложнением простой диспепсии. При несоблюдении диеты или отсутствии терапии ядовитые продукты жизнедеятельности бактерий проникают в кровь, что приводит к общей интоксикации, сбоям в работе печени, сердечно-сосудистой и нервной системы.
И также этот вид диспепсии может появиться на фоне острых кишечных инфекций, например, дизентерии, сальмонеллеза. Парентеральная диспепсия появляется под действием вирусной или бактериальной инфекции. Несварение желудка развивается как вторичное нарушение и спровоцировано другими болезнями, а значит избавляться в первую очередь нужно от них.
Несварение желудка может возникнуть у любого ребенка, однако чаще оно появляется у малышей родившихся ранее 38 недели гестации, деток с перинатальной травмой ЦНС, нарушением минерального обмена, гипотрофией, аллергией, анемией, гиповитаминозом, диатезом.
Как проявляется диспепсия
Несварение желудка у детей приводит к возникновению следующего синдрома:
- Дискомфорт или боль вверху живота.
- Чувство переполненности желудка после еды, пища «стоит».
- Насыщение маленьким количеством пищи.
- Рвота.
- Тошнота.
- Отрыжка.
- Изжога.
- Нарушение стула.
Простое несварение желудка обычно бывает у малышей. Оно протекает остро или ему предшествуют беспокойство, срыгивания, ухудшение аппетита, учащение дефекации. Спустя 3–4 дня опорожнение кишечника может достигать 5–7 раз в сутки, кал жидкий, неоднородного цвета (белый, желтый, зеленый), возможно, со слизью.
У детей заметно вздутие живота, повышенное газоотделение, бывает многократное срыгивание или даже рвота. Ребенок мучается от кишечных колик (ему тяжело опорожнять кишечник). Малыш может отказаться от еды. Простая диспепсия проходит в течение 2–7 дней.

На фоне расстройства может появиться молочница, опрелость, стоматит
У малышей с ослабленным иммунитетом простая форма диспепсии может перерасти в токсическую. Тогда у ребенка появляется лихорадка, сильная рвота, частый водянистый стул (достигает 15–20 раз в сутки). Из-за стремительной потери жидкости может развиться обезвоживание, которое очень опасно для маленького ребенка. Токсическая диспепсия может стать причиной комы, потери сознания, смерти малыша.
Функциональная диспепсия у подростков характеризуется периодическими болями в животе, которые возникают обычно после еды, а также насыщением малыми порциями, ощущением перерастяжения желудка, тошнотой, изжогой, отрыжкой, диарей сменяющейся запором. Часто несварение желудка бывает на фоне стресса и вызывает головокружение, потливость.
Диагностика расстройства
Ребята с синдромом диспепсии должны быть обследованы педиатром или детским гастроэнтерологом. Вначале собирается анамнез, проводится клинический осмотр, а затем назначают лабораторную и инструментальную диагностику. Для начала необходимо определить несварение желудка имеет органическую или функциональную природу.
Для этого назначают УЗИ органов брюшной полости, рентгенографию желудка, ЭГДС (эндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки). Проводятся лабораторные тесты: исследование кала (позволяют обнаружить хеликобактерную инфекцию, которая часто вызывает гастрит), крови и мочи (для выявления уровня ферментов поджелудочной железы).
Дополнительно могут назначаться биохимические пробы печени, бактериологический посев кала, анализы для выявления яиц гельминтов. Дифференциальная диагностика осуществляется между функциональной диспепсией и ферментопатиями (недостатком лактазы, целиакией) кишечным дисбактериозом, гельминтозом, кишечной инфекцией.

Лечение несварения желудка у детей
Простая диспепсия, вызванная алиментарными нарушениями, не требует госпитализации. Главное назначение исключение из рациона ребенка продукта, который привел к нарушению пищеварительной функции. И также требуется соблюдать диету и режим питания, которые подходят ребенку по возрасту. Грудным детям одно – два кормления рекомендуют заменить на чай или водичку и сократить порции.
Можно малышу давать пить глюкозо-солевой раствор, детский чай, морковно-рисовый отвар. Чтобы улучшить пищеварительный процесс врач может порекомендовать прием ферментов (Панкреатин), для выведения токсических веществ используют сорбенты (активированный уголь, Смекту), а для снятия абдоминальных болей применяют спазмолитики (Но-Шпу, Папаверин).
При функциональной диспепсии восстановить моторику желудка возможно с помощью прокинетиков (препарат на основе домперидона можно дать только детям старше 5 лет). При повышенном газообразовании младенцу поможет сухое тепло на живот или газоотводная трубочка. При средне-тяжелой и тяжелой диспепсии ребенка нужно лечить в условиях стационара.
Терапия заключается в восстановлении электролитного баланса и устранения обезвоживания. Для этого назначается парентеральное введение плазмозаменяющих и солевых растворов, переливание плазмы. Проводится также симптоматическая терапия, например, вводятся противосудорожные препараты, жаропонижающие средства, лекарства для нормализации работы сердечно-сосудистой системы. При токсической диспепсии обязателен прием антибактериальных средств.

После несварения желудка восстанавливать кишечную микрофлору нужно препаратами с живыми лакто- и бифидобактериями
Ребенок с диспепсией должен находиться в спокойной обстановке, а также в комфортных температурных условиях. Нужно внимательно следить за тем как развивается синдром, есть ли положительная динамика, также требуется осматривать рвотные массы и испражнения (появились ли там кровь, гной), следить, чтоб рвотные массы не проникли в дыхательные пути.
При несварении желудка следует придерживаться рекомендованной врачом диеты. Нужно избегать продуктов, которые оказывают послабляющее действие или усиливают газообразование, также стоит убрать любую тяжелую и жирную пищу. Важно питаться небольшими порциями, но часто и в определенное время.
Доктора советуют не кормить ребенка насильно.
Простая диспепсия, как правило, заканчивается выздоровлением и никак не сказывается на состоянии здоровья малыша в дальнейшем. У ослабленных детей простая диспепсия может превратиться в токсическую, тогда исход заболевания зависит от сроков и полноты оказываемой медицинской помощи. Как быстро ребенок восстановится после органической или парентеральной функциональной диспепсии зависит от течения основной болезни.
Предотвратить несварение желудка у детей можно только при соблюдении возрастной диеты, введении прикорма согласно предписаниям врача, гигиены кормления, а также своевременной и адекватной терапии инфекционных и соматических детских болезней. Лечение несварения желудка у детей должно проводиться под контролем специалиста.
Подобной симптоматикой может проявляться и органическая патология, требующая совершенно другой схемы лечения, а задержка терапевтических мероприятий способствует ухудшению состояния, поэтому только врач может поставить правильный диагноз и оценить тяжесть состояния ребенка.
Если доктор подтвердил наличие функциональной диспепсии, то ребенку необходимо обеспечить покой, давать много жидкости, посадить на диету. При необходимости врач назначает спазмолитики для снятия абдоминальной боли, прокинетики для нормализации моторики желудка, ферменты для улучшения пищеварительной функции.
Источник
