Отрыжка тошнит нет аппетита

Тошнота с отрыжкой (в том числе воздухом) может возникать у любого человека. В некоторых случаях подобная симптоматика не представляет опасности, а иногда требует диагностики для выявления причины. Комплексный подход к лечению позволяет избавиться от данной проблемы быстро и эффективно.
Что представляет собой тошнота с отрыжкой
Тошнота с отрыжкой может возникать при разных обстоятельствах, при этом ощущается тягостное чувство приближающейся рвоты. Иногда провоцирующий фактор можно легко устранить и симптоматика быстро проходит. Но в некоторых случаях подобный признак является следствием серьёзных заболеваний ЖКТ. Тошнота может сопровождаться любым видом отрыжки. Симптоматика возникает чаще всего через некоторое время после приёма пищи или же на голодный желудок.
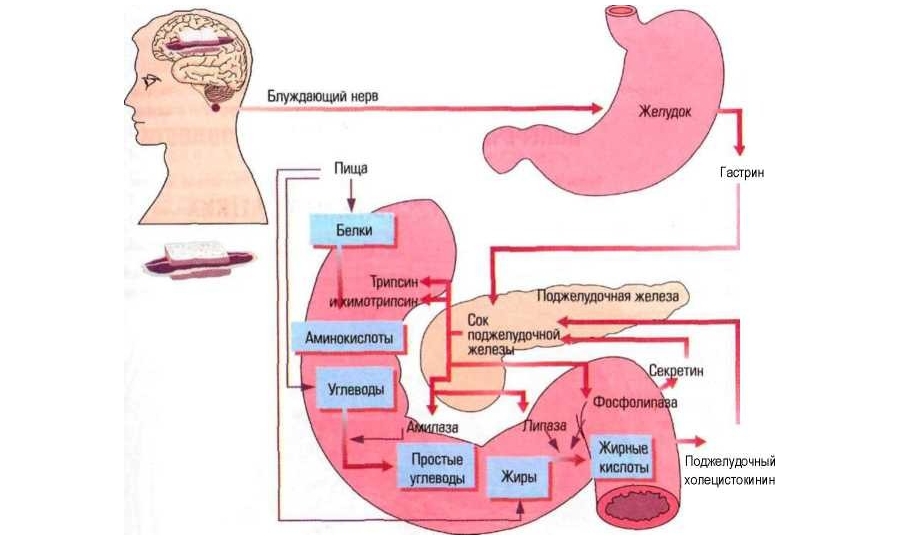
Тошнота с отрыжкой возникают при задействовании блуждающего нерва
Сопутствующая симптоматика
Тошноте с отрыжкой нередко сопутствуют другие симптомы, такие как:
- рвота;
- тяжесть в желудке;
- повышенное газообразование;
- болевые ощущения в брюшной полости;
- изменение стула: понос или запор;
- отсутствие аппетита;
- головокружение.
Иногда тошнота с отрыжкой сопровождается лихорадкой и слабостью, что может свидетельствовать о пищевом отравлении.
Причины и провоцирующие факторы возникновения тошноты и отрыжки (воздухом, тухлыми яйцами и т.д.)
| Симптомы | Причины возникновения |
| Отрыжка воздухом | Гастрит |
| Ком в горле |
|
| Головокружение |
|
| Постоянная симптоматика | Воспалительные заболевания ЖКТ:
|
| Отрыжка тухлыми яйцами |
|
| Понос |
|
| Газообразование | Нарушения в работе толстого и тонкого кишечника. |
| Слабость, лихорадка и озноб |
|
| Сильная тошнота и отрыжка |
|
| Усиливающиеся после еды |
|
| Тошнота и отрыжка натощак |
|
Диагностические исследования
Очень важно выявить причину возникновения подобной симптоматики. Для этих целей нередко применяют целый комплекс диагностических исследований:
- ФГДС — эндоскопический метод, позволяющий выявить структурные изменения слизистой оболочки желудка. Для этого тонкую трубку, на конце которой установлен оптический прибор, помещают в пищевод и оттуда продвигают к желудку. При этом чётко визуализируется воспалённая слизистая оболочка и наличие язвенных поражений. Данный метод позволяет исключить гастрит, язву и атрофические изменения.
- УЗИ — ультразвуковое исследование помогает определить воспаление поджелудочной железы, а также патологии печени и жёлчного пузыря, что очень важно при наличии тошноты и отрыжки.
- Колоноскопия — эндоскопический метод исследования, схожий с ФГДС. Только зонд продвигают через прямую кишку. С помощью такого метода можно выявить наличие полипов и воспалительных заболеваний в кишечнике.
Медикаментозная терапия
Тошнота с отрыжкой поддаётся медикаментозной коррекции. Для этого используют целый комплекс различных препаратов. Основные группы медикаментов:
- Стимуляторы моторики. К ним относят Тримедат. Он препятствует застою пищевого комка в желудке и устраняет сопутствующие спазмы. Его применяют при вялой перистальтике и при наличии хронического атрофического гастрита.
- Ферменты: Мезим, Панкреатин и другие. Используют для восполнения ферментов, необходимых для качественного переваривания пищи. Применяют при воспалительных процессах в поджелудочной железе.
- Антациды и блокаторы протонной помпы. Обволакивающие антацидные препараты: Маалокс и Гастал чаще всего назначают при наличии частой отрыжки и гастрите, когда присутсвует изжога. Блокаторы протонной помпы: Нольпаза, Эманера применяются при язвенных поражениях, а также при воспалительных процессах в слизистой оболочке желудка.
- Препараты, регулирующие работу кишечника. Одним из таких средств является Колофорт, который благотворно сказывается на работе ЖКТ. Кроме того, он оказывает лёгкое психотропное действие, что показано при синдроме раздражённого кишечника, вызванного психосоматикой.
- Желчегонные средства. При длительном течении хронического холецистита применяют Хофитол, Гептрал и т. д. Препараты способствуют выделению жёлчи и препятствуют её застою.
- Противорвотные препараты. К ним относят Церукал и Мотилиум. Помогают справиться с чувством тошноты, а также избавляют от отрыжки. Блокируют мозговые рецепторы, отвечающие за рвотный позыв.
Фотогалерея медицинских препаратов
Диетическое питание
Если присутствуют тошнота и отрыжка, то диетическое питание является неотъемлемой частью лечения. Для этого следует исключить продукты, которые могут застаиваться в ЖКТ и приводить к бродильным процессам. Из рациона необходимо убрать:
- чипсы и снеки;
- фастфуд;
- жирную пищу;
- мясные блюда;
- газировку;
- алкоголь;
- острые приправы.
Питание должно быть дробным, не менее 4 раз в день. Нельзя допускать голодания, которое негативным образом сказывается на состоянии ЖКТ. Рекомендуется употреблять:
- рыбу;
- паровые овощи;
- сладкие фрукты;
- изделия из муки грубого помола;
- каши;
- кисель;
- картофельное пюре;
- паровые котлеты из рыбы и птицы;
- макароны.
Фотогалерея диетических блюд и продуктов
Народные средства
Для устранения тошноты и отрыжки можно применять и народные методы лечения. Самые эффективные рецепты:
- Целебный чай. Потребуется мята, зверобой и листья чёрной смородины. Все 3 компонента необходимо взять в равных количествах. 1 ст. л. смеси следует залить 400 мл кипятка и закрыть плотно крышкой. Через 40 минут жидкость рекомендуется профильтровать и принимать 3 раза в день по 0,5 стакана за 30 минут до приёма пищи. Курс лечения — 10 суток.
- Молоко+мёд. Дополнительный ингредиент — корица на кончике ножа. Необходимо слегка подогреть 300 мл молока, не более чем до 40 градусов. Затем добавить в него 1 ч. л. мёда и корицу. Всё тщательно перемешать и употреблять перед сном ежедневно в течение недели.
- Отвар. Потребуются плоды шиповника, зверобой, душица, мята и листья малины. Все ингредиенты нужно взять в равных пропорциях по 1 ч. л. и залить 700 мл кипятка. Поставить на огонь и варить не более 5 — 7 минут. Затем жидкость остудить, профильтровать и принимать по 150 мл 3 раза в день за четверть часа до еды в течение двух недель.
Фотогалерея народных средств
Прогноз лечения и осложнения
Прогноз лечения при наличии тошноты и отрыжки в большинстве случаев хороший. При ранней диагностике причины можно быстро и эффективно устранить симптоматику. Осложнения могут возникать только при наличии серьёзных провоцирующих факторов, таких как атрофический гастрит, цирроз печени и рак желудка. В данном случае требуется длительный и сложный подход к лечению. Если не обращать на симптоматику внимания, то могут присоединиться и другие проявления.
Когда патология сопровождается повышенной температурой, присутствует диарея и рвота, то необходимо как можно скорее обратиться к врачу, ведь это может быть признаком интоксикации.
Меры профилактики
В качестве профилактических мер необходимо:
- следить за своим рационом;
- питаться регулярно, не делая больших перерывов;
- не злоупотреблять алкоголем;
- вовремя обращаться к врачу при появлении неприятной симптоматики;
- не ложиться сразу же после еды.
Причины появления тошноты и отрыжки — видео
Появление тошноты и отрыжки не должно приводить в панику, однако часто повторяющийся симптом должен настораживать. Неправильное питание часто становится следствием подобных проявлений. Для выяснения причины нужно обращаться к врачу. Профилактические меры предотвратят рецидив.
Источник
Желудочная диспепсия
Диспепсия (в переводе с греческого – «расстройство пищеварения») —
в основном это заболевание детей совсем раннего (чаще грудного) возраста, чтобы подчеркнуть его чисто функциональный характер,
ведь у маленьких детей рвота и понос могут появиться без каких-либо болезней желудочно-кишечного тракта (ЖКТ). Причиной подобных состояний
(иногда тяжелых) бывает относительная ферментативная недостаточность, когда объем и качество пищи не соответствуют возможностям ЖКТ ребенка
ее переваривать.
Диспепсия – это всегда дефицит ферментов (в большей степени ферментов кишечника и поджелудочной железы, в меньшей – желудка).
У взрослых людей симптомы ферментативной недостаточности встречаются часто, но они иные: понижение аппетита,
неприятный привкус во рту, запах изо рта,
отрыжка, изжога, тошнота, чувства тяжести и распирания, урчание в животе, метеоризм, поносы и запоры.
При недостатке ферментов, с одной стороны, изменяется химический состав желудочного сока и желчи, снижаются их антимикробные свойства и увеличивается
количество микрофлоры. С другой стороны, поскольку пища недостаточно расщепляется ферментами ЖКТ, эту роль в большей степени берет на себя все та же
микрофлора. В результате в желудочно-кишечном тракте образуется больше газов и токсичных веществ, которые отравляюще действуют и на него, и на весь
организм.
Желудочная диспепсия характеризуется тяжестью в желудке (особенно после еды), неприятным привкусом во рту, снижением аппетита, тошнотой
и отрыжкой (чаще всего по утрам), урчанием и переливанием в животе. Этот синдром выражается болезненным состоянием и постоянным чувством тяжести в желудке.
Человек испытывает постоянный дискомфорт, который порой проявляется ощущением боли, беспокоит отрыжка воздухом.
По утрам могут наблюдаться тошнота и позывы к рвоте. Часто отмечается вздутие живота, как правило, в верхней его части,
которое связано с повышенным газообразованием.
Диспепсия обычно обостряется после употребления некоторых продуктов питания, которые активизируют все вышеперечисленные неприятные ощущения.
Все это обычно ухудшает психологическое состояние больного, что провоцирует появление болевого синдрома.
Кроме того, может быть
неприятный запах изо рта и снижение аппетита.
Часто больные страдают бессонницей по причине дискомфорта в желудке, порой они не могут четко
объяснить, что именно их беспокоит.
Памятка, для того чтобы уменьшить проявления диспепсии?
— После больших физических нагрузок принимать пищу можно не раньше, чем через полчаса.
— После еды следует избегать любых физических нагрузок в течение часа.
— Есть нужно не спеша, тщательно пережевывая пищу. Когда мы едим слишком быстро, пищеварительные соки не успевают выделиться в нужном количестве,
и пища хуже переваривается.
— После жирной пищи не стоит есть на десерт сладкое (фрукты и т.д.).
— Будьте осторожнее с некоторыми напитками. Углекислота и сахар, содержащиеся в любой газировке, после плотной пищи вызовут вздутие живота (метеоризм).
А чашка кофе повысит кислотность желудочного сока и приведет к раздражению воспаленных участков слизистой желудка.
— Обратите внимание, какие продукты вызывают у вас симптомы несварения. Если продукт плохо переносится, лучше от него отказаться.
— После приема пищи полезно пожевать немного семян кардамона, фенхеля или тмина.
— Приправляйте пищу листьями розмарина или добавляйте в блюда цикорий. Эти горькие добавки стимулируют выделение гормона гастрина, а он, в свою
очередь, – пищеварительных соков в нижележащих отделах ЖКТ.
— Конечно зелень (укроп, петрушка) – они содержат ферменты, способствующие пищеварению. Полезны блюда из капусты, моркови, заправленные
оливковым маслом, а также картофельный сок.
— На некоторое время можно прибегнуть к раздельному питанию (мясо, рыбу, яйца есть отдельно от картофеля, макарон или хлеба). Существует мнение, что так
можно улучшить пищеварение, хотя научных доказательств этому нет.
— Некоторые фрукты, например киви, ананас, лучше есть не после, а перед основной пищей – это улучшает пищеварение.
— Значительно ухудшают пищеварение любые стрессы. Они всегда связаны с выделением гормонов,
в частности адреналина и кортизона, которые вызывают
перераспределение кровотока: меньше крови притекает к сосудам ЖКТ (а для нормального пищеварения нужно их хорошее кровоснабжение) и больше к мышцам.
(Такое же перераспределение крови некоторое время остается сразу после физической нагрузки.) Кроме того, человек в состоянии стресса иногда во время
еды незаметно для себя заглатывает большие объемы воздуха, что вызывает вздутие живота. Это явление называется аэрофагия.
— Не следует курить натощак, перед едой, да и вообще не следует. Вещества табачного дыма раздражают пищевод и ослабляют сфинктер, отделяющий его от желудка, приводя к
кислотному рефлюксу (забросу кислого содержимого желудка в обратном направлении, в пищевод).
— При диспепсии очень хорошо помогает рефлексотерапия – воздействие на некоторые точки, которые считаются связанными с пищеварительной системой.
Делая массаж этих точек, можно уменьшить дискомфорт после еды.
Рефлексотерапия для уменьшения дискомфорта после еды при диспепсии
1. Держа левую стопу правой рукой, пальцем левой руки массируйте центральную часть подошвы.
2. Массируйте большим пальцем правой руки центральную часть левой ладони.
3. Большим пальцем правой руки нажимайте на тыльную часть правой стопы в месте, где ложбинка между вторым и третьим пальцами упирается в
косточки подъема. Давите сильнее, делая при этом пальцами маленькие круги.
4. Массируйте точку между вторым и третьим пальцами правой ноги, но уже на стопе.
5. Массируйте большим пальцем левой руки точку на внутренней стороне правого предплечья на расстоянии ширины двух больших пальцев от
запястного сгиба.
Можно выполнять такой своеобразный массаж, а можно облегчить себе эту задачу на многие годы!
На настоящий момент самым доступным, эффективным и простым решением в помощи при многих проблемах со здоровьем, в том числе и этого, являются
разнометаллоигольчатые аппликаторы, разработанные врачом высшей категории, заведующим отделением рефлексотерапии, мануальным терапевтом Николаем
Григорьевичем Ляпко. Аппликаторы Ляпко — не имеют аналогов в мире! И это не преувеличение. В данном случае познакомьтесь с одним из этих
аппликаторов — Аппликатор «Стелька-скороход».
Вы также можете посмотреть интересное видео: Аппликаторы Ляпко.
Нарушение аппетита
Когда нарушается аппетит, большинство людей, как тревожный симптом это не воспринимают. A зря: изменение аппетита может являться одним из
признаков (хотя и не однозначным)
заболеваний желудка и/или двенадцатиперстной кишки. Также дисбаланс аппетита наблюдается при других патологиях, например:
— инфекциях различного типа;
— интоксикациях (отравлениях);
— проблемах с эндокринной системой;
— заболеваниях нервной системы, психических расстройствах;
— авитаминозах, анемиях и прочих истощениях.
Аппетит — что это такое?
Латинское слово «appetitus» переводится как «желание, стремление» и означает удовольствие, которое человек получает в процессе принятия пищи.
С медицинской точки зрения, аппетит – это особый механизм физиологического характера, который заставляет человека своевременно обеспечивать свой
организм питательными веществами.
Аппетит – сложное и многозначное понятие. Оно напрямую связано с работой совокупности особых структур головного мозга, именуемой пищевым
центром; наиболее активные его отделы располагаются в коре обоих больших полушарий и гипоталамусе. Так что, кушать мы хотим, прежде всего, головой!
От чего зависит, есть аппетит или его нет?
В пищевой центр мозга приходит и обрабатывается вся информация, касающаяся пищи:
— как усваивается;
— как и в каких количествах она поступает;
— каким образом расходуются в организме пищевые запасы;
— каковы условия питания.
Аппетит возникает не тогда, когда пищевые ресурсы нашего тела уже исчерпаны, а заранее. Это система, работающая «на опережение». Потому при
изменениях устоявшегося режима питания мозг может дать «тревожный сигнал», и формирующие аппетит раздражители начнут действовать по-другому,
вызывая снижение либо повышение аппетита.
От чего зависит наличие аппетита?
1. Как идет в организме промежуточный обмен веществ, каков уровень его продуктов в крови;
2. Насколько хорошо/плохо продукты обмена усваиваются клетками;
3. Достаточно ли накоплен жировой запас;
4. Сколько воды содержится в тканях тела.
Аппетит усиливается, когда желудок пуст, и его стенки сокращаются. Человеку с пониженной температурой тела также хочется поесть. На повышение
аппетита работают внешние факторы, на которые у организма выработан условный рефлекс: например, вид вкусного блюда, его запах (не зря экономные
хозяйки всегда ходят в магазин после обеда). Как раздражитель может выступить даже вид настенных часов, отмечающих начало обеденного перерыва!
Аппетит постепенно уменьшается во время еды: принятая пища растягивает желудочные стенки, начинается ее переваривание, продукты расщепления
всасываются, усваиваются организмом, соответственно меняется гормональный фон, и пищевой центр дает команду – достаточно, я сыт!
Разновидности аппетита и его расстройств
Существуют следующие виды аппетита:
— общий, или просто «хочу есть!», когда человек готов принимать любую пищу;
— специализированные формы, когда аппетит направлен на какой-либо вид продуктов и диктуется потребностью организма в конкретной группе веществ:
белках либо углеводах, жирах, витаминах или минералах и т.п.
С одной стороны, аппетит обеспечивает поступление в организм пищи нужного типа в определенных количествах. С другой – «включает» механизмы,
необходимые для ее усвоения: слюноотделение, выделение желудочного пищеварительного сока. Это хорошо отлаженная самой природой система, и ее
безупречная работа чаще всего говорит о том, что у человека всё в порядке: хороший уровень аппетита во все времена считался признаком
здоровья. А вот потеря аппетита, наоборот, сигнализирует о болезненном состоянии той или иной системы, органа. Анорексия (нет аппетита) или булимия
(патологическое усиление) аппетита часто указывают на проблемы с пищеварительным трактом, эндокринные нарушения, авитаминоз, психические
расстройства и даже опухоли мозга. Для возвращения нормального аппетита необходимо установить правильный график приема пищи и, конечно,
начать лечить основное заболевание.
Один из мощнейших факторов, позволяющих усилить аппетит – это изменение уровня сахара крови, особенно если оно происходит резко.
Современному человеку очень легко это спровоцировать: достаточно за несколько минут съесть горсть конфет, выпить в жаркий день
залпом бутылку газировки или зайти перекусить в ресторан быстрого питания.
Далее все идет по простой схеме:
— в крови возникает избыток сахара (его уровень может повыситься на 100-200%);
— организм «бьет тревогу» и запускает механизм ускоренного перевода сахара в жировые отложения;
— уровень сахара резко падает ниже нормы, и пищевой центр вновь расценивает ситуацию как критическую – нужно срочно поесть!;
— человек испытывает новый приступ аппетита.
Нарушения аппетита всех видов иногда объединяют общим термином – дисрексия.
Выделяются четкие подгруппы патологий:
гипорексия – уменьшение аппетита;
анорексия – когда у человека вообще нет аппетита;
гиперрексия – патологический рост аппетита;
булимия – крайний вариант гиперрексии, неуправляемое обжорство, «волчий аппетит»;
парарексия – любые извращения аппетита.
Иногда дисрекцию путают с ее псевдоформами; существует даже специальный термин – псевдодисрекция. Так, сильно проголодавшийся человек
может «есть как волк», а очень плотно позавтракавший – испытывать понижение либо отсутствие аппетита в традиционное время обеда.
Известно, что когда человек болен, у него нет аппетита. А при изжоге,
тошноте и рвоте прием пищи лишь усиливает и без того плохое состояние.
Нарушение аппетита при болезнях кишечника и желудка встречается достаточно часто.
Прием пищи при обострении язвенной болезни обычно
провоцирует болевой приступ. Именно поэтому больные опасаются есть, а если и принимают пищу, то очень легкую, например жидкие каши, молоко и
кисели. Аппетит у таких пациентов снижается, зато в период
ремиссии при отсутствии болезненного процесса больные язвой любят поесть.
Происходит это потому, что пища связывает лишнюю кислоту в желудке.
Снижение аппетита также характерно для гастрита с пониженной кислотностью. Кислоты вырабатывается мало, пища не переваривается и
совсем нет желания есть. Отсутствие аппетита и его снижение зачастую сигнализируют об опухолевых заболеваниях желудка.
При болезнях кишечника в период обострения аппетит снижается очень сильно — до полного его отсутствия. Пища в данном случае, провоцирует
болевые приступы. После еды работа кишечника активизируется, он сокращается, вследствие этого вырабатывается больше соков. При остром
воспалении организму это не нужно, и тогда он старается себе помочь, снижая аппетит человека.
При синдроме раздраженного кишечника, аппетит уменьшается по психологическим причинам. Человек считает, что прием пищи вызовет
неприятные ощущения, поэтому они плохо едят.
![]()
![]()
Источник
