Мкб 10 рвота неуточненная
- Описание
- Причины
- Диагностика
- Лечение
Краткое описание
Рвота у детей встречается особенно часто и возникает тем чаще, чем меньше ребенок. У детей раннего возраста нередко бывает следствием перекармливания (привычная рвота, срыгивание). Такая рвота внезапна, без усилий, т. е. без участия брюшного пресса: ей не предшествует тошнота, черты лица ребенка не искажаются. Настоящей рвоте, наоборот, предшествует тошнота, что проявляется у грудного ребенка побледнением лица, общим беспокойством, учащением пульса, похолоданием конечностей; рвота совершается при участии мышц брюшного пресса, в связи с чем содержимое желудка «вылетает» с большой силой и больной в конце рвоты издает особый звук (ребенок как будто «давится»). Если молоко не свернулось, несмотря на то, что в желудке ребенка находилось долго, это косвенно свидетельствует о недостаточности секреторной функции желудка.
Код по международной классификации болезней МКБ-10:
- R11 Тошнота и рвота
О заболевании желудка говорит примесь в рвотных массах слизи, тем более крови. Кровавая рвота у детей встречается редко и является симптомом пептической язвы желудка, язвенной болезни, геморрагического синдрома (включая период новорожденности), в частности болезни Верльгофа, симптомом портальной гипертензии (ложная кровавая рвота у грудных детей может быть связана с трещинами соска у матери, у детей старшего возраста — с носовым кровотечением; кровавую рвоту могут симулировать принятые ребенком лекарственные вещества, съеденная пища и пр. ). Наиболее часто рвота сопровождает лихорадочные заболевания у детей как раннего, так и старшего (реже) возраста. Однако в лихорадочный период рвота может быть обусловлена не самим заболеванием, а нецелесообразной диетой, приемом лекарств (в частности, антипиретиков, сульфаниламидов и др. ).
Рвота без лихорадочного состояния или на фоне незначительного повышения температуры наблюдается у детей с неинфекционными заболеваниями желудочно — кишечного тракта (гастрит, дуоденит, язвенная болезнь, неспецифический язвенный колит и др. ), включая холепатии. Рвота бывает выражением невроза (гиперестезии) желудка, что наблюдается у детей с общей нервозностью, и усиливается после какого — либо нервного возбуждения. Такая рвота с перерывами в несколько дней продолжается месяцами без каких — либо последствий, затем (нередко самопроизвольно или в результате общеукрепляющего лечения) прекращается.
Диагностика
Диагноз «неврогенной» рвоты основывается прежде всего на исключении заболеваний желудка, но надо помнить и о рвоте центрального нервного происхождения. Лишь изредка «неврогенная» рвота достигает чрезвычайно сильной степени и сопровождается икотой. Рвота функционального происхождения может появляться при поездке на транспорте («кинетозы») или у детей, страдающих мигренью. Рефлекторная рвота чаще вызывается раздражением кишечника, брюшины (колика нервного или воспалительного происхождения, упорный запор, непроходимость кишечника, глисты и др. ) или мозга.
«Мозговая» рвота сопровождает как острые, так и хронические заболевания головного мозга (опухоль, абсцесс, гидроцефалия, энцефалит) и его оболочек (вирусные серозные менингиты, туберкулезный, гнойный менингиты, включая менингококковый, и др. ). После рвоты больной не ощущает облегчения (как при желудочной рвоте) и еще больше ослабевает. Нередко этот вариант рвоты сопровождается сильной головной болью, урежением пульса, сонливостью.
Рвота может сопровождать кашель (при коклюше, фарингите, бронхите, муковисцидозе, при бронхоэктазиях с трудноотделяемой мокротой, при абсцессе, вскрывшемся в бронх).
Тяжелая продолжительная рвота опасна из — за возможности нарушения обмена веществ. Вместе с тем она является симптомом резких нарушений гомеостаза ребенка, например уремическая рвота, рвота при печеночной и диабетической коме, при токсикозе различного генеза, рвота при адреногенитальном синдроме с потерей солей (симулирует клинику пилоростеноза). Рвота может сопровождать у детей раннего возраста непереносимость галактозы и фруктозы.
Рвота ацетонемическая. В детском организме имеется особая склонность к образованию кетоновых веществ. Голод, богатая жирами и бедная углеводами (кетогенная) пища, упорная рвота любого происхождения за короткое время приводит к развитию кетонемии и кетонурии, вызывая так называемую ацетонемическую рвоту.
Причины
Этиология, патогенез недостаточно изучены. Пароксизмы рвоты нередко повторяются с определенной периодичностью, она чаще встречается у девочек, детей дошкольного и школьного возраста, страдающих невропатией. Рвота при ацетонемии возникает 5 — 10 — 20 раз в сутки и нередко приводит к эксикозу, может появляться одышка. Следует исключить диабетогенный кетоз и наследственные болезни обмена веществ.
Лечение
Лечение. Капельно в/в 10% раствор глюкозы, изотонический раствор натрия хлорида по 100 — 150 мл/кг, витамины группы В, особенно B6, холодные сладкие фруктовые соки по 2 — 3 чайные ложки каждые 10 мин. Затем несколько дней дают пищу, богатую углеводами и бедную жирами (картофельное пюре, бананы).
Код диагноза по МКБ-10 • R11
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Рвота».
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Циклическая рвота.
Описание
Синдром циклической рвоты (Cyclic Vomiting Syndrome – CVS) — заболевание преимущественно детского возраста, проявляющееся стереотипными повторными эпизодами рвоты, сменяющимися периодами полного благополучия. Этим недугом страдают 2,3% австралийцев и 1,9% жителей Шотландии. CVS — причина 0,51% всех госпитализаций в детские отделения Индии.
Симптомы
Синдром циклической рвоты — патологическое состояние, при котором пациент испытал минимум три дискретных приступа рвоты, каждый из которых сопровождался более чем четырьмя эпизодами рвоты в разгар заболевания. В типичных случаях наблюдается не более, двух эпизодов в неделю. Средняя продолжительность приступа 24-48 часов (минимально 2 часа), но может длиться в течение 10 дней и более. Длительность промежутков, когда пациент свободен от рвоты и практически здоров — различна. При обследовании не выявлена очевидная причина рвоты.
Причины
Прошло уже 2 столетия после того, как известный педиатр Сэмуэль Ги (Samuel Ge) в 1882 г описал это состояние, но патогенез этого, не такого уж редкого заболевания, окончательно не определен, а клиника не достаточно изучена. Высказываются точки зрения на CVS как полиэтиологическое заболевание, в основе которого лежат нарушения гипоталамо-гипофизарно-надпочечниковой системы (повышение секреции кортикотропин-релизингфактора) и вегетативной регуляции (симпатикотония). Установлено, что стрессорная активация гипоталамо-гипофизарно-надпочечниковой системы провоцирует приступы рвоты. Не вызывает сомнения генетическая близость CVS и мигрени, что подтверждается повышенной встречаемостью мигрени у родственников больных CVS. При мигрени и CVS отмечаются сходные электрофизиологические изменения. Перспективными являются представления о CVS, как «митохондриальной болезни», связанной с мутацией ДНК митохондрий (энергетических станций клетки). Выявлено сходство гормональных изменений при CVS и менструальных головных болях, что подтверждается эффективностью применения эстрогенов для профилактики приступов рвоты. Тем не менее, стройная теория этиопатогенеза CVS в настоящее время отсутствует.
Лечение
Комплекс лечебных мероприятий начинается с выяснения первопричины, что нередко требует консультации невропатолога, психолога или психоневролога.
Больным рекомендуется соответствующая диета с исключением жирного, копченого, горячих напитков, алкоголя, газированных напитков. Необходимо спать с приподнятым головным концом кровати, не носить одежду с тугим поясом, избегать физических упражнений с перенапряжением мышц брюшного пресса.
Начало приступа. Фаза ауры, во время которой пострадавший уже знает, что эпизод приближается, но все еще способен принимать лекарства через рот. Эта фаза может длиться от нескольких часов до нескольких минут (или отсутствовать совсем). Благодаря однотипности дебюта заболевания больные в большинстве случаев чувствуют приближающийся приступ. Эту особенность CVS необходимо использовать для проведения превентивных мероприятий. Если в начале приступа превалирует боль в животе, может быть рекомендовано назначение ибупрофена или препаратов подавляющих кислотообразование в желудке (омепразол или ранитидин). Иногда предотвращает рвоту назначение ондасетрона. В том случае, если начало заболевания сопровождается головной болью, эффективен антимигренозный препарат суматриптан.
Приступный период. Характеризуется неукротимой тошнотой и рвотой, что делает невозможным любое питье и прием пищи и медикаментов. Дети заторможены, сонливы, по мере усиления рвоты нарастают явления дегидратации. В это время изоляция от родителей нежелательна, так как может усиливать проявления заболевания.
Нарастающее обезвоживание требует назначения внутривенного введения жидкости и электролитов. На фоне инфузионной терапии назначают ондасетрон внутривенно. Так как глубокий сон способствует купированию приступов Fleicher D. (2000) рекомендует назначать комбинацию хлорпромазина и дифенилгидрамина внутривенно на весь период приступа каждые 3-4 часа. С нашей точки зрения глубокая седация больного чревата аспирацией рвотных масс и должна проводиться в условиях палаты интенсивной терапии.
В периоде восстановления отмечается повышение активности ребёнка, восстановление аппетита, нормализация цвета кожных покровов, возвращаются положительные эмоции, постепенно восстанавливается водно-солевой баланс. В этот период рекомендуется постепенное восстановление водно-солевого баланса естественным путем и осторожное расширение диеты. Известны случаи, когда ребенок немедленно по окончании приступа возвращался к физиологической диете, но рисковать все же не стоит.
В межприступный период дети чувствуют хорошо и часто даже не хотят говорить и даже думать о страданиях, которые они выносили, в то время как были больны. В этот период при тяжелом течении CVS может быть назначен один из препаратов предотвращающих повторные приступы: ципрогептадин, амитриптилин или пропранол. После приема препарата желательно, чтобы ребенок был изолирован в темном, тихом месте и желательно заснул. Следует помнить, что дозы этих лекарственных средств должны подбираться строго индивидуально, с учетом их эффективности у конкретного больного и возможных побочных действий. Так, пропранол не следует назначать детям страдающих сахарным диабетом, бронхиальной астмой или нарушениями AV- проводимости.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
Названия
R17 Неуточненная желтуха.
Синонимы диагноза
Неуточненная желтуха, желтуха, желтуха вызванная лекарствами, желтуха при гемолитической анемии, желтуха хроническая семейная, механическая желтуха, обтурационная желтуха.
Описание
Желтуха (лат. Icterus) — желтушное окрашивание кожи и видимых слизистых оболочек, обусловленное повышенным содержанием в крови и тканях билирубина.
Желтуха (истинная) — симптомокомплекс, характеризующийся желтушным окрашиванием кожи и слизистых оболочек, обусловленный накоплением в тканях и крови билирубина.
Симптомы
Желтуха — симптомокомплекс, представляющий собой окрашивание в жёлтый цвет кожи, склер, слизистых оболочек. Интенсивность окрашивания может быть совершенно разной — от бледно-жёлтого цвета до шафраново-оранжевого. Умеренно выраженная желтуха без изменения цвета мочи характерна для неконъюгированной гипербилирубинемии (при гемолизе или синдроме Жильбера). Более выраженная желтуха или желтуха с изменением цвета мочи свидетельствует о гепатобилиарной патологии. Моча у пациентов с желтухами приобретает тёмный цвет вследствие гипербилирубинемии. Иногда изменение окраски мочи предшествует возникновению желтухи. Все другие клинические проявления желтухи зависят от причин, вызвавших её развитие. В некоторых случаях изменение цвета кожи и склер является единственной жалобой пациента (например при синдроме Жильбера), а в других случаях желтуха является лишь одним из многих клинических проявлений заболевания. Поэтому необходимо установить причину желтухи. Следует отличать истинную желтуху от гиперкаротинемии у пациентов, употребляющих большое количество моркови. При появлении желтухи следует прежде всего думать о наличии у пациента гепатобилиарной патологии, которая возникает в результате холестаза или гепатоцеллюлярной дисфункции. Холестаз может быть внутри- и внепеченочным. Гемолиз, синдром Жильбера, вирусные, токсические поражения печени, патология печени при системных заболеваниях — внутрипеченочные причины холестаза. Камни в желчном пузыре — внепеченочные причины холестаза. Некоторые клинические проявления сопутствующие желтухе (подробнее клиническая симптоматика рассматривается в разделах, посвящённых различным заболеваниям):
* При холестазе обнаруживается желтуха, появляется моча тёмного цвета, возникает генерализованный кожный зуд.
* При хроническом холестазе возможны кровотечения (из-за нарушения всасывания витамина К) или боли в костях (остеопороз из-за нарушенного всасывания витамина D и кальция).
* Озноб, печеночные колики или боль в области поджелудочной железы патогномоничны для экстрапеченочного холестаза.
* У пациентов с холестазом могут обнаруживаться ксантомы (подкожные отложения холестерина) и ксантелазмы (небольшие образования бледно-жёлтого цвета в области верхнего века, обусловленные отложением в них липидов).
* Симптомы хронического поражения печени (сосудистые звездочки, спленомегалия, асцит) свидетельствуют о внутрипеченочном холестазе.
* Симптомы портальной гипертензии или портосистемной энцефалопатии патогномоничны для хронического поражения печени.
* У пациентов с гепатомегалией или асцитом набухание шейных вен свидетельствует о сердечной недостаточности или констриктивном перикардите.
* При метастазах в печень у пациента с желтухой может быть кахексия.
* Прогрессирующее усиление анорексии и повышение температуры тела характерно для алкогольного поражения печени, хронического гепатита и злокачественных новообразований.
* Тошнота и рвота, предшествующие развитию желтухи, указывают на острый гепатит или обструкцию общего желчного протока камнем.
* Клинические проявления наследственных синдромов, сопровождающихся появлением желтухи.
Причины
Истинная желтуха может развиться в результате трёх основных причин:
1. Чрезмерного разрушения эритроцитов и повышенной выработки билирубина — гемолитическая или надпечёночная желтуха;
2. Нарушения улавливания клетками печени билирубина и связывания его с глюкуроновой кислотой — паренхиматозная или печёночноклеточная желтуха;
3. Наличия препятствия к выделению билирубина с желчью в кишечник и обратного всасывания связанного билирубина в кровь — механическая или подпечёночная желтуха.
Желтуха ложная (псевдожелтуха, каротиновая желтуха) — желтушное окрашивание кожи (но не слизистых оболочек!) вследствие накопления в ней каротинов при длительном и обильном употреблении в пищу моркови, свеклы, апельсинов, тыквы, а также возникающая при приёме внутрь акрихина, пикриновой кислоты и некоторых других препаратов.
Лечение
Больного с желтухой необходимо как можно быстрее госпитализировать с целью уточнения диагноза и проведения рационального лечения. Очень важное и нередко первостепенное значение имеет лечение основного заболевания, включая оперативное вмешательство (например, при обтурационных желтухах).
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
A08,4 Вирусная кишечная инфекция неуточненная.
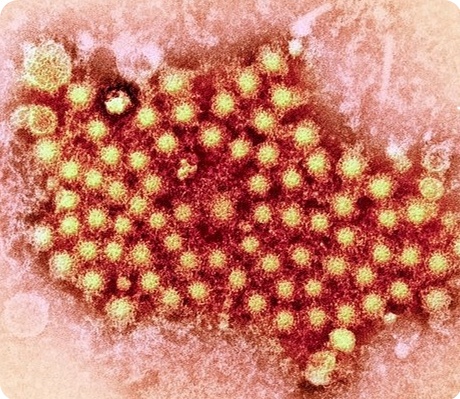
Строение энтеровируса типа 72
Синонимы диагноза
Вирусная кишечная инфекция неуточненная, вирусная диарея, энтеровирусная инфекция.
Описание
Вирусные диареи (ВД) — группа острых инфекционных заболеваний с поражением преимущественно верхних отделов ЖКТ, умеренно выраженными симптомами интоксикации и иногда воспалением слизистых оболочек дыхательных путей. ВД — одна из ведущих причин дисфункции кишечника у детей первого года жизни. Причина тяжёлых форм ВД у грудного ребёнка — сочетание ВД с кишечной инфекцией бактериальной этиологии.

Кожные проявления при энтеровирусной инфекции
Симптомы
• В течении болезни выделяют периоды •• Инкубационный — 1–5 дней (продолжительность зависит от вида возбудителя и пути заражения) •• Период развёрнутых проявлений болезни — 2–7 дней (продолжительность зависит от наличия бактериальной суперинфекции и преморбидного фона пациента) •• Период разрешения (реконвалесценции) — 5–10 дней.
Для всех ВД характерно следующее:
- Умеренно выраженный инфекционно-токсический синдром (слабость, головные боли, мышечные боли, снижение аппетита, непродолжительная лихорадка).
- Поражение верхних и средних отделов ЖКТ (диффузные боли в животе, тошнота, повторная рвота, обильный водянистый пенистый стул с небольшим количеством слизи и всегда без крови).
- Воспаление слизистых оболочек верхних дыхательных путей (в 30% случаев) — Пятнистая или пятнисто-папулёзная экзантема, наблюдаемая на 4–5 день болезни чаще при энтеровирусной инфекции.
Показатели тяжести клинических форм ВД-степень выраженности дисфункции ЖКТ (частота жидкого стула и рвоты), наличие признаков кишечного токсикоза.
Причины
Ротавирусы, калицивирусы, аденовирусы (серотипы 30, 40 и 41), энтеровирусы, коронавирусы, астровирусы, ЦМВ.
Norwalk — представитель большой группы вирусов, вызывающих эпидемические вспышки гастроэнтерита; чаще находят у детей старшего возраста.
Ротавирусная инфекция — основная причина инфекционных диарей у детей раннего возраста практически в любое время года. Для клинически манифестных форм ротавирусной инфекции принято нозологическое название «ротавирусный гастроэнтерит».
Лечение
Госпитализация — при тяжёлых формах ВД, по эпидемиологическим показаниям (дети из закрытых детских коллективов).
Диета. Следует избегать употребления кофе, алкоголя, молочных продуктов, большинства фруктов, овощей, мяса. Через 12 ч после купирования диареи питание начинают с неконцентрированного бульона, солёного печенья, хлеба. При снижении частоты дефекаций постепенно в рацион включают рис, печёный картофель, куриный суп с рисом или лапшой. При нормализации стула добавляют печёную рыбу, яблочный соус, бананы, домашнюю птицу.
Пероральная регидратация — регидратационные соли, например натрия гидрокарбонат+натрия хлорид+калия хлорид, натрия ацетат+натрия хлорид+калия хлорид, натрия ацетат+натрия хлорид, принимают небольшими глотками или через каждые 3–5 мин по 50–100 мл в течение 3–5 ч или до утоления жажды. Новорождённым и детям младшего возраста — по 5–10 мл каждые 5–10 мин в течение 4–6 Препараты, снижающие перистальтику кишечника (например, лоперамид).
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
