Болит верх живота и тошнит с температурой
Внимание! Самолечение может быть опасным для вашего здоровья.
Причины болей в верхней части живота
Боль в верхней части живота нельзя считать самостоятельным заболеванием. Она может быть только одним из симптомов при развитии определенных патологий. Болевые ощущения могут быть связаны с самыми разными заболеваниями.
Только по симптому боли в верхней части живота нельзя поставить диагноз. Для этого необходимо пройти полное обследование. Кроме того, следует учитывать, что ощущение болей зависит от индивидуальных особенностей организма. Некоторые люди чувствуют боль сильнее и острее, а другие — слабее. Измерить интенсивность болевых ощущений затруднительно.

Аппендицит
В половине всех случаев острого аппендицита болевые ощущения возникают в зоне эпигастрия, то есть в верхней части живота, чаще с правой стороны. Боли в животе носят постоянный характер, но при этом никуда не иррадиируют. Особенностью болевых ощущений является то, что они могут усиливаться при покашливании, дополнительно могут возникать тошнота и рвота, подъем температуры.
Онкология
В верхней части живота возникают боли при раке желудка. При этом характерной особенностью является то, что болевой синдром возникает, когда опухоль уже выросла до определенного размера. На ранней стадии она себя ничем не проявляет.
Если новообразование развивается рядом с пищеводом, болевой синдром возникает сразу после еды. Приблизительно через час после приёма пищи болевые ощущения возникают в случаях, если опухоль локализуется на дне желудка. А если болевые ощущения возникают через полтора часа – это признак того, что новообразование локализуется в области привратника.
Когда болевой синдром иррадиирует в область плеча или поясницы, то это свидетельствует о метастазировании. Очень часто при онкологии боли носят постоянный характер и не связаны с приемом пищи.
Невралгия
Часто боли вверху живота возникают при невралгии. Причиной болевого синдрома является нарушение функции вегетативной нервной системы. Кроме этого, боль вверху живота может быть спровоцирована остеохондрозом. В этом случае происходит защемление корешков нервов, отходящих от спинного мозга. Как правило, это проявляется сильной болью вверху живота посередине. На фоне этого человек может испытывать общую слабость и головокружение.
Диафрагмальная грыжа
Боли при диафрагмальной грыже являются характерными. Они носят тупой характер и отличаются умеренной интенсивностью.
Болевой синдром при данной патологии может возникать по следующим причинам:
- При проникновении части желудка в грудную полость. В этом случае сдавливаются нервные окончания, что провоцирует развитие болевого синдрома.
- При гастродуоденальном рефлюксе, который часто является сопровождающим симптомом грыжи диафрагмы. В этом случае желудочный сок попадает в пищевод и оказывает раздражающее воздействие на его слизистую оболочку.
- При растяжении стенок пищевода на фоне постоянного рефлюкса провоцируется раздражение нервных окончаний.

Инфаркт миокарда
Инфаркт миокарда часто сопровождается тянущими болями вверху живота. Это связано с тем, что некротизированный участок сердечной мышцы, находящейся близко к диафрагме, отрицательно влияет на работу пищеварительной системы. Поэтому, помимо боли в животе, может возникать тошнота и однократная рвота. При инфаркте не только болит живот вверху, но также наблюдается одышка в состоянии покоя, учащенный аритмичный пульс и повышенное артериальное давление.
Заболевания органов ЖКТ
Боли вверху живота сопровождают многие заболевания желудочно-кишечного тракта. Прежде всего их может вызвать регулярное переедание, которое провоцирует различные воспалительные процессы.
Другие серьезные патологии, симптомом которых является болевой синдром в верхней части живота:
- Язва желудка.
- Гастрит.
- Панкреатит.
- Патологии селезенки.
- Холецистит.
Травмы и ушибы
Травмы и ушибы живота — это очень серьезные повреждения. Часто они представляют угрозу для жизни человека. Травмы могут быть закрытыми и открытыми. Последствия таких повреждений всегда очень серьезны.
Прежде всего, сильные боли вверху живота могут свидетельствовать о кровотечениях, разрывах мышц или выпадении органов. Очень важно не принимать никаких мер при подтверждении травмы и ушиба живота. Все, что нужно, – это обездвижить человека и подождать приезда «Скорой помощи». Кроме острых болей, при таких повреждениях повышается пульс, напрягаются мышцы и может возникать рвота.
Беременность
Боли вверху живота при беременности возникают в период роста плода. В этот момент увеличивающаяся в размере матка подпирает диафрагму, сдавливая прилегающие органы. Следовательно, появляются неприятные болевые ощущения. Как правило, такая симптоматика наблюдается с 20 недели беременности.
Другие причины
Причиной возникновения ноющих болей вверху живота может быть нарушение кровообращения. Также такие симптомы могут появляться вследствие растяжения мышц и сухожилий внутренних органов. Обычно это происходит на фоне тяжелых физических нагрузок.
Острая боль в верхней части живота является очень опасным симптомом. Она может свидетельствовать о прободении язвы желудка или двенадцатиперстной кишки. В этом случае необходима срочная медицинская помощь в виде оперативного вмешательства.
Резкая боль, которая усиливается во время перемены положения тела, носит название «кинжальной». Она обычно возникает при поражении селезенки или может указывать на развитие перитонита (воспаления брюшины).
У женщин боли в верхней части живота могут наблюдаться также при патологиях репродуктивных органов. На фоне этого возникает слабость, озноб и потеря аппетита.

Локализация и характер боли в верхней части живота
В верхней части живота болевые ощущения могут иметь разную локализацию. По таким особенностям можно предварительно провести самодиагностику патологии.
Боль по центру
Наиболее часто боли вверху живота по центру возникают по причине развития гастрита. Это заболевание обычно провоцирует бактерия Хеликобактер Пилори или неправильное питание. Боли в верхней части желудка при гастрите могут носить разный характер. Они могут быть тупыми при хронической форме болезни, но для обострения типичен острый болевой синдром.
Если не принять меры по лечению гастрита, то может развиться язва желудка, которая также проявляет себя сильными болями по центру в верхней части живота. Когда диагностируется такая патология, то острые боли приводят к значительному ухудшению состояния. Они могут свидетельствовать о прободении язвы желудка или ее пенетрации (проникновении) в другие органы. Такие осложнения требуют срочного хирургического вмешательства.
По центру живота болями в верхней части проявляет себя холецистит, – воспаление желчного пузыря. В этом случае боли носят колющий характер. На фоне их может возникать тошнота и рвота.
Еще одной причиной болевого синдрома такой локализации является панкреатит. При хронической форме заболевания болевые ощущения усиливаются при движении или физических нагрузках. В период обострения боли являются интенсивными и могут отдавать в спину и под ребра; такой болевой синдром называется опоясывающим.
Патологии селезенки могут вызывать острые боли вверху живота по центру. Иногда они возникают в результате прямого удара в живот. В этом случае может случиться разрыв селезенки и возникнуть внутреннее кровотечение. Также болевой синдром возникает при инфаркте селезенки, когда в артерии формируется тромб.
Боль в правой части живота
Наиболее часто острая боль в правой верхней части живота возникает при аппендиците. Кроме этого, причиной болевого синдрома могут быть заболевания печени и желчного пузыря.
Острый холецистит проявляется болевым синдромом средней и высокой интенсивности. Дополнительными симптомами может быть повышение температуры, тошнота и рвота.
Вызывают боли внизу живота с правой стороны заболевания кишечника – такие, как колит и дуоденит. Болевые ощущения разной интенсивности возникают при гастрите и язвенной болезни.
Различные воспалительные процессы могут провоцировать обострение боли во время ходьбы. Также боль с правой стороны может увеличиваться при нажатии. Это говорит о повышении внутрибрюшного давления, которым сопровождаются многие патологии.

Боль в левой части живота
На ранних этапах развития заболевания селезенки может возникать тупая боль в левой части вверху живота, кроме этого:
Инфаркт селезенки всегда проявляется резкой болью, но постепенно болевой синдром может перемещаться в нижнюю часть живота. Болит живот сильнее в этом случае при кашле и любом движении. Дополнительным симптомом является повышение температуры тела.
Острая боль слева возникает при завороте селезенки. Болевые ощущения настолько сильны, что человек может потерять сознание. Дополнительными симптомами являются рвота, запоры и вздутие живота.
Разные виды боли могут наблюдаться при развитии панкреатита:
- хроническая форма болезни сопровождается постоянным болевым синдромом тянущего характера;
- при обострении панкреатита возникают очень острые боли, которые могут спровоцировать потерю сознания.
Слева в верхней части живота характерна локализация боли при патологиях желудка, в частности, при гастрите. Боли в левой верхней части живота иногда не указывают ни на какие патологии, а свидетельствуют о скопившихся в кишечнике газах. Но, с другой стороны, метеоризм может быть симптомом заболеваний кишечника. Если боли слева сопровождаются вздутием живота, а в каловых массах обнаруживается примесь крови, нужно срочно обращаться в клинику для обследования.
Боль под ребрами
Болевые ощущения режущего характера в области ребер являются часто встречающимся симптомом, характерным для следующих патологий:
- Гастрит.
- Язва желудка и двенадцатиперстной кишки.
- Холецистит.
- Панкреатит.
- Патологии печени.
Тупая боль под ребрами может быть свидетельством начала развития гастрита. Она часто возникает в состоянии голода и указывает на то, что желудочный сок оказывает агрессивное воздействие на воспаленную слизистую оболочку. Притом прием пищи не снимает болевые ощущения, а усиливает, потому что еда также является раздражающим фактором и усиливает секрецию желудочного сока.
Для язвы желудка тоже характерными являются голодные боли. Они могут возникать через 3-4 часа после еды. Кроме этого, спровоцировать тупой болевой синдром при язвенной болезни может нервное напряжение или физические нагрузки.
Кинжальная боль с левой стороны может быть признаком прободения язвы желудка или двенадцатиперстной кишки. После острого болевого приступа может наступить облегчение, но это свидетельствует о том, что содержимое желудка разлилось по брюшной полости. Если не принять срочные меры, то может развиться перитонит, который с большой вероятностью может привести к летальному исходу.
Боли различного характера провоцируют патологии поджелудочной железы. Очень часто они обостряются на фоне приема жирной пищи или алкогольных напитков. Хронический панкреатит очень часто проявляет себя опоясывающей болью. Аналогичный симптом характерен и для рака поджелудочной железы.
Если онкологическая опухоль локализуется с левой стороны желудка, то на поздних стадиях возникают постоянные тянущие боли.

Резкая или острая боль
Острые боли вверху живота являются опасными симптомами. При их возникновении однозначно следует вызывать «Скорую помощь». Опасными патологиями, которые сопровождаются острыми болями, являются язвенные процессы, которые могут привести к прободению язвы и выходу содержимого желудка в брюшную полость, к развитию перитонита.
Резкие и колющие болевые ощущения возникают и при воспалении желчного пузыря. Обычно невыносимый болевой синдром, который может привести к потере сознания, возникает при движении камней в желчных протоках.
При воспалении поджелудочной железы на фоне неправильного питания или употребления алкоголя очень часто возникает острая боль вверху живота. На фоне этого возникают позывы к рвоте. Но даже после рвоты облегчение не наступает.
Опасными являются также острые боли при развитии патологий селезенки. Они всегда требуют срочной врачебной помощи.
Схваткообразные боли
Схваткообразные боли вверху живота возникают очень часто. Наиболее распространенными причинами их возникновения являются заболевания желудочно-кишечного тракта. К примеру, обострение гастрита может вызывать схваткообразные боли.
Болезни печени также проявляются спастическими болями, но при этом они дополнительно сопровождаются тошнотой и рвотой. Спастические боли могут быть связаны с неправильным питанием, их может спровоцировать жирная пища или злоупотребление алкогольными напитками. Иногда они иррадиируют в разные части тела, поэтому заболевание сложно диагностировать.
У женщин спастические боли вверху живота могут возникать на фоне различных гормональных сбоев, которые вызывают болезни репродуктивной системы. Спазмообразные боли возникают также при аппендиците, панкреатите, язве желудка. В тяжелых случаях такие заболевания сопровождаются тошнотой и рвотой, помутнением сознания и повышением температуры.
Тянущая, тупая, ноющая боль
Тянущие, ноющие боли вверху живота могут возникать в результате неправильного и нерегулярного питания. Это свидетельствует о начальной стадии развития гастрита. На этом этапе с болезнью можно справиться народными методами. Кроме этого, дискомфорт может возникнуть при употреблении определенных продуктов в случае индивидуальной непереносимости их.
Очень часто тянущие боли вверху живота могут быть симптомом инфаркта. Все дело в том, что сердечная мышца находится в непосредственной близости к диафрагме, и некротизация тканей оказывает негативное влияние на органы пищеварительной системы. Дополнительно может возникать и рвота. Хронический панкреатит также провоцирует возникновение ноющих, тупых болей. Они присутствуют практически постоянно, поэтому у человека формируется привыкание к ним, и он даже иногда перестает их замечать.

Режущие боли
Резкие боли в верхней части живота характерны для острой формы язвы желудка или двенадцатиперстной кишки. Кинжальная боль может указывать на прободение язвы, когда желудочное содержимое выбрасывается в брюшную полость.
Когда болит живот и болевой синдром носит режущий характер, то это может быть симптомом следующих заболеваний и состояний:
Острого панкреатита, когда в брюшную полость забрасываются ферменты, расщепляющие белки.
Застревания камня в желчных протоках.
Перфорации ободочной кишки.
Развития перитонита на фоне прободения язвы.
Разрыва печени.
Когда на фоне резких болей возникает тошнота, то это может указывать на обострение гастрита. Очень часто подобные симптомы сопровождают пищевое отравление. При всех перечисленных случаях может дополнительно наблюдаться повышение температуры.
Опоясывающая боль
Опоясывающие боли в верхней области живота являются признаком многих заболеваний. Они могут указывать на пищевые отравления или проблемы с пищеварением.
Основные патологии, которые вызывают опоясывающие боли:
- Пищевые инфекции, которые провоцируют интоксикацию организма.
- Воспалительные процессы в органах брюшной полости.
- Сосудистые заболевания и нарушения кровообращения в брюшной полости.
- Воспаление позвоночных дисков, в частности, остеохондроз, который приводит к защемлению нервных окончаний.
- Патологии нервной системы.
В верхней части желудка опоясывающие боли часто сопровождают панкреатит, болезни пищевода, двенадцатиперстной кишки или тонкой кишки. Также такими симптомами проявляются пиелонефриты. Опоясывающая боль вверху живота возникает при инфаркте миокарда или воспалении легких.
Опоясывающие боли могут свидетельствовать о патологии желчевыводящих путей и болезнях печени. Болевой синдром становится особенно сильным при прохождении камней по желчевыводящим путям.
Опоясывающий болевой синдром может быть признаком развития рака поджелудочной железы, который наиболее часто возникает у мужчин в пожилом возрасте. Блуждающие опоясывающие боли, перемещающиеся в разные места, обычно являются признаком абсцесса, опухолей, гепатита или цирроза печени.

Что делать и чем лечить
Для того чтобы начать лечить боли, возникающие в верхней части живота, необходимо их диагностировать. Любые лечебные мероприятия и лекарственные средства должны согласовываться с доктором.
Если причиной болевых ощущений являются патологии желудка, то основой лечения всегда становится строгая диета. Любые изменения в рационе обязательно согласовываются с доктором. Когда сильно болит живот при панкреатите, то для купирования болевого синдрома, помимо правильного питания, необходимо обеспечить полный покой и постельный режим.
При развитии любых патологий для снятия сильного болевого синдрома врач может назначить прием спазмолитиков. При гастрите могут уменьшить боль обволакивающие средства и препараты, уменьшающие секрецию желудочного сока.
Если болевые ощущения связаны с пищевым отравлением, то необходимо выпить большое количество воды и вызвать рвоту. Другие средства принимать до назначения врача не рекомендуется.
Любая серьезная патология требует применения комплексного лечения. Оно может быть назначено врачом после установки диагноза и с учетом состояния пациента.
При остром болевом синдроме обязательно следует вызвать «Скорую помощь» и до приезда врача рекомендуется ничего не предпринимать.
Важно помнить, что, чем быстрее будет начато лечение, тем больше вероятность успешного выздоровления в короткие сроки.
Очень часто острая боль является симптомом патологии, которая требует срочного хирургического вмешательства. В противном случае возникнет угроза для здоровья и даже жизни пациента.
Видео по теме
Источник
Боль в эпигастральной области, которую обычно называют болью в желудке – реакция организма на различные негативные факторы внешнего и внутреннего характера. Заболевания органов ЖКТ, неправильное питание, пищевые отравления, аллергические реакции, низкое качество воды и пищи, плохая экология и стрессы — это основные причины, вызывающие дискомфорт и болевые ощущения в надчревной зоне.
Желудочная боль обычно ощущается как болезненность в области передней брюшной стенки выше линии пупка или в центре живота, а также в левом четвертом межреберном промежутке. В зависимости от причины появления, характер и интенсивность боли может быть различной: слабая, ноющая, давящая, распирающая, колющая, режущая, схваткообразная.
Сильная боль в животе, которая заставляет сгибать корпус и ложиться на бок – это тревожный симптом, который свидетельствует о патологии желудка. Если к тому же неприятные ощущения сопровождаются повышением температуры тела выше 38°С, то это должно стать поводом для незамедлительного обращения за медицинской помощью.
Основные причины
Боль в эпигастральной области может свидетельствовать, кроме заболеваний желудка, также о патологиях и функциональных нарушениях других органов ЖКТ. Например, острый панкреатит (воспаление поджелудочной железы), дуоденит (воспалительный процесс в тонком кишечнике), колит (воспаление слизистой оболочки толстого кишечника) и другие заболевания часто дают симптомы, похожие на боль в желудке. Но мы в рамках этой статьи рассмотрим заболевания только желудка, сопровождаемые высокой температурой.
Если у человека болит желудок и температура тела поднимается до субфебрильных (37-38°С), то это является признаком воспалительного процесса в организме. В медицине воспалительные заболевания желудка могут быть инфекционного и неинфекционного характера.
Инфекционные заболевания желудка
Инфекционные заболевания желудка вызывают различные возбудители – микроорганизмы, попадающие в желудок вместе с водой и пищей, а также через грязные руки и другие предметы, которые попадают в рот. Маленькие дети являются уязвимой категорией пациентов, имеющих повышенный риск инфицирования ЖКТ из-за того, что в силу особенностей развития они часто пробуют на вкус все предметы, поднимая их с земли.
Основные инфекционные заболевания желудка, которым подвержены все группы и слои населения, это:
- пищевые отравления;
- гастроэнтерит;
- сальмонеллез;
- стафилококковый пищевой токсикоз.
Пищевые отравления
 Данная категория заболеваний очень часто встречается в медицинской практике. Острое отравление возникает в результате употребления пищи, зараженной болезнетворными микроорганизмами и их продуктами жизнедеятельности – токсинами. Т.н. пищевая инфекция обычно наступает после употребления просроченных продуктов животного происхождения – мяса, рыбы, яиц, молочных продуктов, кондитерских изделий.
Данная категория заболеваний очень часто встречается в медицинской практике. Острое отравление возникает в результате употребления пищи, зараженной болезнетворными микроорганизмами и их продуктами жизнедеятельности – токсинами. Т.н. пищевая инфекция обычно наступает после употребления просроченных продуктов животного происхождения – мяса, рыбы, яиц, молочных продуктов, кондитерских изделий.
Клиническая картина пищевой инфекции имеет признаки интоксикации и острого гастроэнтерита:
- Резкая боль в желудке и температура от 38°С и выше.
- Тошнота.
- Рвота.
- Диарея.
Сопутствующими симптомами отравления, характерными для тяжёлой интоксикации, могут быть озноб и головная боль.
Пищевое отравление нельзя оставлять на самотек, необходимо обязательно обратиться к врачу!
Диагностируется пищевое отравление путем сбора подробного анамнеза. Врач проводит опрос, устанавливая причины отравления (что и когда съел/выпил больной, через какое ухудшилось самочувствие, появилась рвота, диарея и т.п.) Кожные покровы пациента осматриваются на предмет аллергических реакций. Проводится пальпация живота. Если больной ощущает болезненность в околопупочной и надчревной области во время пальпации, то это обычно является характерным для пищевого отравления. Для выявления возбудителя инфекции проводится исследование кала.
Первая помощь при пищевых инфекциях состоит в промывании желудка большим количеством теплой воды или солевого раствора, прием энтеросорбентов (активированного угля, Энтеросгеля, Смекты). Если наблюдается сильный понос, то для профилактики обезвоживания внутривенно вводится физраствор соли натрия.
Гастроэнтерит
Это инфекционное заболевание желудка и тонкого кишечника вирусной и бактериальной природы, еще называемого желудочным гриппом. Возбудителями выступают различные виды кишечных палочек (стафилококки, шигеллы, кампилобактерии) или вирусы — ротавирус, норовирус и аденовирус.
Типичная клиническая картина гастроэнтерита следующая:
- Острая сильная боль в животе;
- Рвота и понос;
- Отсутствие аппетита;
- Температура тела в пределах 38°С;
- Повышенная утомляемость;
- Мышечная слабость.
Нередко при гастроэнтерите болит голова, что свидетельствует об интоксикации организма продуктами жизнедеятельности кишечной палочки или вируса.
Кровяные включения в жидком стуле свидетельствуют о бактериальном характере заболевания. Инкубационный период между заражением и первыми симптомами обычно длится 12-72 часа. Бактериальная форма заболевания может наблюдаться в течение 2-3 недель. Вирусные инфекции обычно менее длительные: первые симптомы могут появиться через несколько часов, средняя продолжительность вирусного гастроэнтерита – 7 дней.
Заражение болезнетворными организмами обычно происходит алиментарным (фекально-оральным) путем передачи – при употреблении загрязненной пищи и воды, в которой содержатся частички фекалий или рвотных масс больных острой формой инфекции, а также через грязные руки и при несоблюдении правил гигиены при приготовлении пищи и напитков, в т.ч. если была использована зараженная водопроводная или речная вода.
Организм взрослых обычно более устойчив к острым кишечным инфекциям, тогда как детский организм в силу более слабого иммунитета очень подвержен вторжению ротавируса (до 70% всех случаев поноса у детей вызывает именно этот тип вируса).
Несмотря на то, что детский понос – достаточно частое и распространенное явление, родителям необходимо внимательно следить за состоянием организма ребенка. Если у ребенка болит живот при поносе, наблюдаются сильные и частые испражнения, имеются жалобы на головную боль, то родители должны обратиться за медицинской помощью, т.к. может потребоваться медицинская помощь по компенсации обезвоживания организма из-за сильной диареи. Восстановление нарушенного баланса жидкости происходит путем внутривенного введения физраствора (капельницы).
Диагностика гастроэнтерита проводится путем сбора анамнеза и анализа симптомов. Для выявления возбудителя (вируса или бактерии) проводятся лабораторные исследования рвотных и каловых масс, а также крови пациента.
При вирусной форме инфекции антибиотики никогда не назначаются, а при бактериальной — лишь в крайних случаях, т.к. обычно они способствуют рецидивам.
Острые формы вирусного и бактериального гастроэнтерита не требуют лечения, и заболевание проходит само в течение 3-8 дней. Но для этого надо соблюдать ряд несложных правил:
- пить много чистой воды или специальных электролитических смесей (напр, Регидрон) маленькими порциями для предотвращения обезвоживания;
- питаться дробно, есть лёгкую для желудка пищу;
- больше отдыхать.
Также для облегчения симптомов можно использовать противорвотные препараты (Лоперамид, Ондансетрон) и средства против диареи (активированный уголь и препараты, содержащие штаммы лактобактерий).
Если во время поноса болит желудок и наблюдается высокая температура, то противодиарейные препараты применять запрещается.
Сальмонеллез
 Это острая инфекция ЖКТ, вызываемая сальмонеллами, которые попадают в организм с зараженной пищей. Обычно штамм сальмонеллы находится на продуктах животного происхождения – мясе, яйцах (особенно часто), в молочных продуктах. В быту случаи сальмонеллеза чаще всего связывают с некачественной термической обработкой мясных и рыбных продуктов, яиц и молока.
Это острая инфекция ЖКТ, вызываемая сальмонеллами, которые попадают в организм с зараженной пищей. Обычно штамм сальмонеллы находится на продуктах животного происхождения – мясе, яйцах (особенно часто), в молочных продуктах. В быту случаи сальмонеллеза чаще всего связывают с некачественной термической обработкой мясных и рыбных продуктов, яиц и молока.
Желудочно-кишечная форма сальмонеллеза характеризуется следующими симптомами:
- Сильная боль в эпигастральной области.
- Обильная рвота.
- Жидкий стул с характерным зеленоватым оттенком.
- Повышенная температура тела (показатель высокий – от 38°С до 41°С).
- Мышечные боли.
- Наблюдаются слабость и головокружение, болит голова.
Диагностируется сальмонеллез на основе бактериологических и серологических лабораторных исследований крови, кала, мочи, рвотных масс, в котором обнаруживается сальмонелла. Дополнительным подтверждающим фактом будет обнаружение в крови антител при проведении реакции непрямой гемагглютинации.
Заболевание обычно длится от 3 до 8 суток. Лечение сальмонеллеза заключается в следующих важных мероприятиях:
- промывание желудка чистой теплой водой;
- частое питье;
- прием энтеросорбентов;
- щадящая диета.
Если наблюдается сильная боль в животе с температурой, то назначаются антибиотики. Для устранения болевого синдрома используются спазмолитики (Дротаверин). В качестве щадящей диеты используются жидкие и перетертые овощные супы, крупяные каши на воде, фруктовые кисели. Продукты животного происхождения должны быть исключены из рациона.
Период восстановления после выздоровления обычно длится около месяца, во время которого рекомендуется придерживаться здоровой диеты, исключить продукты повышенной жирности (сало, колбасы), алкоголь.
Стафилококковый пищевой токсикоз
Возбудителем этой инфекции является Staphylococcus aureus, который попадает в ЖКТ человека через зараженные продукты питания. Нередко стафилококк может переноситься людьми, которые часто контактируют с продуктами питания (повара, продавцы, работники мясокомбинатов и т.д.) Обычно заражение микроорганизмами происходит при употреблении кондитерских изделий с белковым или творожным кремом (пирожные, торты), соусов и заправок к салатам.
Характерными симптомами пищевого токсикоза, которые развиваются в результате отравления бактериальными энтеротоксинами, являются:
- тошнота и рвота;
- сильный понос;
- повышение температуры до 37-38°С.
Диагностика заболевания основывается на опросе пациента и сборе анамнеза. Проводится лабораторный анализ рвотных масс, в которых высевается стафилококк.
Лечение этого вида инфекции – симптоматическое, т.к. обычно заболевание проходит самостоятельно через 12-24 часа. Для облегчения симптомов назначаются противорвотные и противодиарейные препараты, показано воздержание от пищи и обильное питье. Антибактериальная терапия обычно не проводится.
Заболевания желудка неинфекционного характера
Патологии желудочно-кишечного тракта, при которых может подниматься температура, носят воспалительный характер. Наиболее распространенными причинами боли в животе и гипертермии являются гастриты и язвенная болезнь.
Гастрит
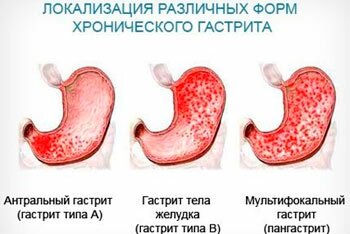 Это распространенное заболевание желудка, причиной которого является воспаление слизистой органа. Чаще всего встречается катаральный гастрит, который возникает в результате перенесенных пищевых отравлений и инфекций, а также из-за неправильного питания. Нередко приступы гастрита провоцируют переедания, злоупотребление алкоголем, употребление в пищу жирных, острых, копченых продуктов. Стресс-факторы, нервное напряжение также часто рассматривается как одна из распространенных причин гастрита.
Это распространенное заболевание желудка, причиной которого является воспаление слизистой органа. Чаще всего встречается катаральный гастрит, который возникает в результате перенесенных пищевых отравлений и инфекций, а также из-за неправильного питания. Нередко приступы гастрита провоцируют переедания, злоупотребление алкоголем, употребление в пищу жирных, острых, копченых продуктов. Стресс-факторы, нервное напряжение также часто рассматривается как одна из распространенных причин гастрита.
Клиническая картина воспалительного процесса слизистой желудка такова:
- Боль в эпигастальной области.
- Тошнота, реже — рвота.
- Ощущение переполненности и распирания в желудке.
- Температура тела 37-38°С.
- Изжога, кислая отрыжка.
Во время приступов гастрита может сильно болеть в левом четвертом межреберье, часто возникает понос. Для этого заболевания также характерны т.н. «голодные боли», при которых человека даже тошнит при длительном отсутствии пищи в желудке. Температура может и не подняться при переходе заболевания в хроническую форму.
Точная диагностика заболевания основывается как на опросе больного и сборе анамнеза, так и на проведении фиброгастроскопического исследования (ФГС). Последнее заключается на взятии желудочного материала и исследования стенок пищевода, желудка и двенадцатиперстной кишки с помощью микрокамеры. В местах изъязвлений стенок делается забор эпителиальной ткани. Присутствие в ней бактерии helicobacter является основанием для диагностирования гастрита.
Лечение острого гастрита предполагает промывание желудка, а также строгое воздержание от пищи в течение суток в сочетании с обильным питьем простой чистой воды без газа. Если наблюдаются сильные боли и спазмы в животе, допускается прием спазмолитиков (Но-Шпа, Дротаверин). Через сутки после окончания приступов назначается щадящая диета, включающая теплые слизистые супы (лучше овощные или на курином бульоне), жидкие каши без масла, кисели на крахмале (не магазинные), желе. Крепкий кофе, сладкие газированные напитки, алкоголь следует исключить.
Для профилактики гастрита в дальнейшем рекомендуется коррекция пищевых привычек: переход на здоровые натуральные продукты, включение в рацион свежих фруктов и овощей, отказ от жареной, острой, копченой пищи, консервов и особенно фаст-фуда. Рекомендуется соблюдать режим питания, не допускать больших временных промежутков между приемами пищи, лучше перейти на дробное питание (небольшие порции пищи 4-5 раз в день каждые 3-4 часа).
Язва желудка
Язвенная болезнь – это дистрофический процесс, характеризующийся локальным поражением слизистой желудка в результате воздействия соляной кислоты. Провоцирующими факторами повышенной секреции соляной кислоты являются стрессы, неправильное питание, употребление в пищу некачественной еды, особенно т.н. мусорной еды – чипсов, сухариков и других сухих снеков. Также интенсивное выделение соляной кислоты, вызывающей язву, обуславливает злоупотребление алкоголем, крепким кофе, газированными напитками.
Часто заболевание носит хронический характер и может обостряться весной или осенью. Отсутствие лечения язвенной болезни опасно, т.к. при неблагоприятных факторах она может вызвать прободение стенки желудка.
Клиническая картина язвы:
- Боль в эпигастрии.
- Тошнота после приема пищи.
- Изжога, кислая отрыжка.
Боль в эпигастрии во время хронического течения язвы и в периоды обострения может быть разной. В первом случае чаще всего возникают т.н. ранние боли, которые возникают через час после приема пищи и длятся около двух часов. Характер боли тупой, распирающий и ноющий, сопровождающийся ощущением переполненности желудка. В периоды обострений боль усиливается, приобретает острый, режущий характер. Также во время обострения болезни может наблюдаться повышенная температура на уровне 37-38°С
Диагностика заболевания основывается на сборе анамнеза и субъективных симптомов у больного. Проводится оценка выраженности диспептических расстройств (тошноты, изжоги, потери аппетита). Врач проводит пальпацию живота больного, и на основании его ощущений ставит предварительный диагноз. Точные результаты диагностики, позволяющие обнаружить язву, могут быть получены только при рентгенологическом и трансэндоскопическом (введение микрокамер в полость желудка) исследованиях
Лечение язвы обычно консервативное: щадящая диета, легкие антибиотики для подавления Helicobacter Pylori (считается возбудителем этого заболевания), а также прием пантотеновой кислоты (витамина В5) для восстановления слизистой желудка. При правильном лечении и соблюдении диеты прогноз благоприятный.
Что делать, если заболел живот и поднялась температура?
Нужно и можно
Существует несколько основных правил первой помощи при боли в желуд
